دارودرمانی
طبقهبندی داروها
داورهایی که در درمان اختلالات روانپزشکی به کار میروند داروهای روانگردان نامیده میشوند. به طور سنتی این داروها به چهار طبقه تقسیم میگردند: ۱- داروهای ضدجنون یا نورولپتیکها، که برای درمان سایکوزها مورد استفاده قرار میگیرند. ۲- داروهای ضدافسردگی، که برای درمان افسردگی تجویز میشوند؛ ۳- داروهای ضدمانیا یا تثبیتکنندههای خلق، که برای درمان اختلالات دو قطبی قابل استفاده هستند؛ ۴- داروهای ضداضطراب یا اضطرابزداها، که برای درمان اختلالات اضطرابی از آنها استفاده میشود(کلتنر و فولکس، ۲۰۰۵، سادوک و سادوک،۲۰۰۷؛ سادوک، سادوک و رویز، ۲۰۰۹).
اعمال فارماکولوژیکی
واکنشهای فارماکوکینتیک چگونگی سازگاری و واکنش های بدن را با داروها و آثار دارو را در بدن توصیف میکنند.
فارماکودینامیک:
ملاحظات فارماکودینامیک عمده مشتمل است بر مکانیسم گیرنده، منحنی واکنش، پیدایش تحمل، وابستگی و پدیدههای ترک دارو. گیرنده دارو، آن جزء سلولی تعریف میشود که به دارو وابستگی پیدا کرده و آغازکننده آثار فارماکودینامیک است. دارو میتواند آگونیست یک گیرنده باشد و فعالیت بیولوژیک یک گیرنده را تحریک کند یا آنتاگونیست باشد که فعالیت بیولوژیکی را مهار میکند. منحنی واکنش به دوز، طرح غلظت دارو را در مقابل آثار آن نشان میدهد. شاخص درمانی، به میزان نسبی سمیت یا بیخطر بودن دارو اطلاق میشود. همچنین ممکن است شخص با ادامه مصرف یک دارو واکنش کمتری نسبت به آن نشان دهد که اصطلاحا تحمل نامیده میشود. پیدایش تحمل ممکن است با بروز وابستگی جسمی نسبت به دارو همراه باشد(کلتنر و فولکس، ۲۰۰۵، سادوک و سادوک،۲۰۰۷؛ سادوک، سادوک و رویز، ۲۰۰۹).
فارماکوکینتیک
جذب: داروهای روانگردان برای رسیدن به مغز از جریان خون عبور میکنند. داروهایی که از طریق دهان تجویز میگردند بسته به قابلیت انحلال در چربی و PH موضعی لوله گوارشی، تحرک و وسعت جذب، حل شده و به داخل خون جذب میگردند. تحت شرایط مطلوب، برای رسیدن سریع به غلظتهای درمانی ـ پلاسمائی، میتوان از شکل تزریقی دارو استفاده نمود. تزریق وریدی سریعترین راه رسیدن به سطح درمانی است، در عین حال با بالاترین خطر عوارض جانبی ناگهانی و خطرناک نیز همراه است(کلتنر و فولکس، ۲۰۰۵).
پخش و قابلیت وصول زیستی: داروهایی که وابسته به پروتئین و آنهایی که بدون وابستگی در جریان خون هستند آزاد نامیده میشوند. فقط جزء آزاد میتواند از سد خونی مغز عبور کند. قابلیت وصول زیستی به بخشی از کل داروی تجویز شده اطلاق میشود که بعدا میتوان در جریان خون کشف کرد(کلتنر و فولکس، ۲۰۰۵).
متابولیسم و دفع: چهار روش عمده برای متابولیک داروها عبارتند از: اکسیداسیون، احیاء، هیدرولیز وکونژوگاسیون. کبد محل اساسی متابولیسم است، و صفرا، مدفوع و ادرار راههای عمده دفع هستند. داروهای روانگردان با عرق، بزاق، اشک و شیر پستان نیز دفع میگردند(کلتنر و فولکس، ۲۰۰۵، سادوک و سادوک،۲۰۰۷؛ سادوک، سادوک و رویز، ۲۰۰۹).
انتخاب دارو
دو قدم اول در انتخاب درمان دارویی، یعنی تشخیص و معین نمودن علائم مورد نظر، باید زمانی برداشته شود که بیمار حداقل به مدت ۱ تا ۲ هفته دارو مصرف نکرده باشد. در ضمن در این مدت بیمار باید داروی خوابآور نیز مصرف نکند، چون کیفیت خواب هم از نظر تشخیصی مهم است و هم ممکن است یکی از علائم مورد نظر باشد. از بین داروهای مناسب برای یک اختلال خاص، انتخاب داروی خاص باید باتوجه به سابقه واکنش دارویی (همکاری بیمار، واکنش مطلوب درمانی، و آثار نامطلوب)، سابقه واکنش دارویی خانواده بیمار و چگونگی آثار نامطلوب دارو در ارتباط با یک بیمار خاص، صورت بگیرد. اگر دارویی قبلا برای درمان همان بیمار یا اعضاء خانواده مفید بوده است، باید همان دارو مورد استفاده قرار گیرد، مگر اینکه دلیل خاصی برای عدم مصرف آن وجود داشته باشد(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵، سادوک و سادوک،۲۰۰۷؛ سادوک، سادوک و رویز، ۲۰۰۹).
آزمایشهای درمانی
آزمایش درمانی دارو در یک بیمار خاص باید برای مدتی که از قبل مشخص شده است ادامه یابد. چون ارزیابی علائم رفتاری مشکلتر از علائم فیزیولوژیک (مثل فشارخون) است، مشخص نمودن علائم مورد نظر در شروع درمان اهمیت زیادی دارد. اگر دارویی برای کاستن از علائم مورد نظر در طول مدتی خاص موثر واقع نگردد، و اگر دلایل دیگری برای عدم واکنش شناخته نشود، دارو باید به تدریج کم شده و قطع شود؛ زیرا قطع ناگهانی تقریبا هرگونه داروی موثر بر روان، ممکن است موجب آشفتگی بیشتر اعمال مغزی گردد؛ برای مثال قطع آنتاگونیستهای دوپامین موجب بروز دیسکینزی دیررس میشود(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵، سادوک و سادوک،۲۰۰۷؛ سادوک، سادوک و رویز، ۲۰۰۹).
دستورالعملهای بالینی
به منظور بهینه کردن نتایج حاصل از درمان با داروهای روانگردان باید شش نکته را در نظر داشت: تشخیص، انتخاب دارو ، دوز، مدت مصرف، قطع دارو و مکالمه (کلتنر و فولکس، ۲۰۰۵).
۱-تشخیص: به کمک ارزیابی و تشخیص دقیق، باید علایم خاصی را که پاسخهای حاصل از مصرف دارو میتوانند آنها را مورد هدف قرار دهند، شناسایی کرد.
۲-انتخاب دارو: عوامل موثر بر انتخاب دارو عبارتند از: تشخیص، سابقه قبلی شخصی و خانوادگی، پاسخ به یک داروی خاص و وضعیت کلی بیمار. بعضی داروها به علت تداخلات دارویی و بعضی به علت عوارض جانبی انتخاب نمیشوند.
۳-دوز: شایعترین علت شکست درمان با داروهای روانگردان عبارتند از: تجویز دوز ناکافی و کامل نکردن دوره درمان با این داروها.
۴-مدت مصرف: مدت مصرف داروهای ضدروانپریشی، ضدافسردگی و تثبیت کننده خلق باید ۴ تا ۶ هفته ادامه داشته باشد. کارایی داروهای مذکور در درمان اختلالات، با گذشت زمان افزایش پیدا میکند، ولی قطع مصرف آنها غالبا سبب عود اختلالات خواهد شد. برعکس، معمولا اکثر داروهای ضداضطراب و محرک، بیشترین اثرات درمانی خود را طی مدت یک ساعت پس از مصرف آشکار میکنند.
۵-قطع مصرف دارو: بسیاری از داروهای روانپزشکی هنگام قطع مصرف منجر به سندرم ترک میشوند. داروهایی که نیمه عمر کوتاه دارند، بیشتر موجب سندرم ترک میشوند؛ بهویژه اگر مدت طولانی از مصرف آنها گذشته باشد و ناگهان قطع شوند.
۶-مکالمه: به طور کلی اگر به بیماران درباره عوارض جانبی داروها توضیح داده شود؛ این عوارض کمتر موجب نگرانی و ناراحتی آنها میشوند.
ملاحظات درمانی ویژه:
کودکان: در تجویز داروهای موثر بر روان، احتیاط خاصی لازم است. هرچند تجویز دارو برای کودکان استفاده از دوزهای پایین را پیشنهاد میکند،اما میزان بالای متابولیسک در کودکان، استفاده از نسبتهای بالای میلیگرم دارو به کیلوگرم وزن بدن را ضروری میسازد. عملا، بهتر است دارو را با مقادیر کم شروع کرده و تا بروز آثار بالینی به تدریج مقدار آن را بالا برد(کلتنر و فولکس، ۲۰۰۵؛ سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
بیماران سالمند: سالمندان ممکن است نسبت به عوارض جانبی داروها حساسیت بیشتری داشته باشند (بخصوص آثار جانبی روی قلب)، دارو را کندتر از معمول متابولیزه نموده و لذا احتیاج به داروی کمتری داشته باشند. دیگر اینکه غالب سالمندان داروهای دیگری مصرف میکنند و لازم است روانپزشک تداخلهای دارویی را دقیقا در نظر بگیرد. عملا بهتر است روانپزشکان، درمان را با مقادیر کم دارو، معمولا نصف دوزهای معمول، شروع نمایند و بتدریج تا حصول آثار بالینی یا بروز عوارض نامطلوب آن ها، افزایش دهند(کلتنر و فولکس، ۲۰۰۵؛ سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
زنان حامله و شیرده: اصل اساسی این است که هیچ دارویی برای زن حامله (بخصوص در سه ماه اول حاملگی) یا شیرده تجویز نشود. اگر لازم است در جریان حاملگی از داروهای موثر بر روان استفاده شود، احتمال مشکلات احتمالی را نیز باید مورد بحث قرار داد(کلتنر و فولکس، ۲۰۰۵؛ سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
افراد مبتلا به نارسایی کبدی و کلیوی: نارسایی کبدی و کلیوی مستلزم تجویز دوزهای پایینتر دارو، معمولا نصف دوز توصیه شده برای بزرگسالان سالم است.
آثار نامطلوب
اکثر داروهای روانگردان بر سیستم ناقل عصبی واحدی اثر نکرده و آثارشان محدود به مغز نمیباشد. تاثیر این داروها بر سیستم ناقل عصبی ناشی از طیف وسیع آثار نامطلوب مربوط به مصرف آنها است. از جمله این عوارض عبارتند از:
۱- اختلال در کارکرد جنسی: استفاده از داروهای روانگردان ممکن است با کاهش میل جنسی، اختلال در انزال و نعوظ و مهار شدن ارگاسم در مردان و زنان همراه گردد. ۲- اضطراب، آکاتیژیا، بیقراری و بیخوابی۳- آشفتگی گوارشی و اسهال ۴- سردرد ۵- بیاشتهایی ۶- افزایش وزن: اکثر داروهای روانگردان موجب افزایش وزن میگردند، این مساله معمولا به دلیل احتباس آب یا مصرف زیاد مواد قندی صورت می گیرد ۷- خواب آلودگی ۸- خشکی دهان: در نتیجه بلوکاژ گیرندههای موسکارینی استیل کولین پدید میآید۹- تاری دید: بلوکاژ گیرندههای موسکارینی استیل کولین موجب میدیاز (اتساع مردمک) و سیکلوپلژیا (فلج عضلات مژگانی) شده و منجر به تاری دید نزدیک میشود ۱۰- احتباس ادراری: فعالیت آنتی کولینرژیک برخی از داروهای روانگردان میتواند منجر به تاخیر در دفع ادرار، دفع قطره قطره، احتباس ادراری، و افزایش عفونتهای ادراری گردد ۱۱- یبوست ۱۲- افت فشار خون وضعیتی: این عارضه در نتیجه بلوکاژ گیرندههای آلفا یک آدرنرژیک تولید میشود و ۱۴- اختلال حرکتی ناشی از دارو که بیشتر در مورد استفاده از داروهای آنتی سایکوتیک قدیمی با قدرت بالا دیده میشود(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵، رولند و اینکروچی، ۲۰۰۸، سادوک و سادوک،۲۰۰۷؛ سادوک، سادوک و رویز، ۲۰۰۹).
سندرمهای قطع (ترک) دارو
منظور از سندرم ترک دارو، ظاهر شدن موقت علائم ترک به شکل خفیف، در مواقعی است که دوز دارو کاهش پیدا کرده و یا به طور کلی مصرف آن قطع میگردد. احتمال بروز سندرم زمانی بالاتر است که نیمه عمر دارو کوتاهتر باشد، اگر دارو حداقل ۲ ماه مصرف شده باشد و یا با دوزهای بالا استفاده میشده است، می توان علائم را با کاهش تدریجی دوز دارو به حداقل رساند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵).
تداخلهای دارویی
تداخل دارویی ممکن است موجب افزایش یا کاهش فعالیت داروی روانپزشکی و هر داروی دیگری که بیمار مصرف میکند، گردد. در بعضی موارد، این تداخل ممکن است خطر عوارض نامطلوب را بیشتر کند، و پزشک باید قبل از تجویز بیش از یک دارو برای بیمار آگاهی کامل از تداخلهای احتمالی آنها داشته باشد(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵، سادوک و سادوک،۲۰۰۷؛ سادوک، سادوک و رویز، ۲۰۰۹).
بنزودیازپینها و داروهای موثر برگیرنده بنزودیازپینها شامل :
-
-
دیازپام valium
-
کلونازپام klonopin
-
آلپرازولام xanax
-
لورازپام ativan
-
اکسازپام serax
-
کلرودیازو پوکساید Librium
-
تریازولام tialcoin
-
کلرازپات tranxene
-
فلورازپام dalmane
-
هالازپام paxipam
-
کوازپام doral
-
پرازپام centrax
-
استازولام prosom
-
میدازولام verseol
-
زولپیدم ambient
-
زالپلون sonata
-
اسنروپیکولون eszopiclone
-
باربیتوراتها
-
بوسپیرون buspar
بنزودیازپینها
بنزودیازپینها در دسته داروهای ضداضطراب و درمان بیخوابی قرار دارند. داروهای رخوتزا آن دسته از داروها هستند که اضطراب را در طول روز کاهش داده، برآشفتگی مفرط را تعدیل کرده و در مجموع بیمار را آرام میکند. داروی خوابآور آنست که موجب خوابآلودگی شود و شروع و حفظ خواب را تسهیل کند. بنزودیازپینها کلا در مقادیر بالا خوابآور و در مقادیر پایین اضطرابزا و رخوتزا هستند. بنزودیازپینها در درمان اضطراب و سراسیمگی، داروهای انتخاب اول هستند. به این دلیل خطر وابستگی دائمی این داروها باید به دقت کنترل شود. بنزودیازپینها علاوه بر اثراتی که از طریق CNS بر روی خواب و اضطراب دارند، ضد صرعهای خوبی نیز هستند. عمده کاربردهای بالینی بنزودیازپینها اختلال اضطراب فراگیر، اختلال سازگاری به صورت اضطراب و اضطرابهای ناشی از وقایع زندگی میباشد. آلپرازولام در درمان اضطراب همراه با افسردگی به کار میرود آلپرازولام تنها بنزودیازپینی است که به اندازه داروهای سه حلقهای اثرات ضدافسردگی دارد. آلپرازولام و کلونازپام در درمان اختلال پانیک به همراه آگرو فوبیا و فوبی اجتماعی موثرند. در درمان اختلال وسواسی- اجباری، استرس پس از آسیب و اختلال دو قطبی نوع یک، استفاده از بنزودیازپینها موثر است. شایعترین عارضه بنزودیازپینها خوابآلودگی میباشد. عمدهترین نگرانی که درباره مصرف طولانی مدت بنزودیازپینها وجود دارد؛ بروز وابستگی به آنهاست. قطع مصرف این داروها نه تنها موجب عود و برگشت بیماری میشود بلکه تشدید علایم ترک را به دنبال خواهد داشت. جدیترین و شایعترین تداخل آگونیستهای گیرنده بنزودیازپین، رخوتزایی مفرط و ضعف تنفسی ناشی از مصرف بنزودیازپینها، زولپیدم یا زالپلون همراه با سایر تضعیفکنندههای CNS مثل الکل، باربیتوراتها، داروهای سه و چهار حلقهای، آنتاگونیستهای گیرنده دوپامین، مواد شبه افیونی و آنتیهیستامینها است. تجویز همزمان این داروها و کلوزاپین میتواند منجر به دلیریوم شود. شایعترین ترکیبهای دارویی با بنزودیازپینها آنتیسایکوتیکها و ضدافسردگیها هستند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹، آلبر، هان و ریست، ۲۰۰۵).
باربیتوراتها
باربیتوراتها و ترکیبات مشابه نظیر مپروبامات (Miltown) عملا جای خود را به بنزودیازپینها، سایر داروهای ضداظطراب نظیر بوسپیرون، و داروهای خوابآور نظیر زولپیدم و زالپلون دادهاند. داروهای جدیدتر کمتر مورد سوء مصرف واقع میشوند و شاخص درمانی آنها بالاتر از باربیتوراتهاست. با این همه باربیتوراتها و داروهای مشابه اثر هنوز در درمان برخی اختلالات روانی نقش دارند. این داروها در CNS موجب مهار دستگاه فعالسازی مشبک و در نتیجه ضعف تنفسی میشوند. از متوهگزیتال به عنوان داروی کمک بیهوشی در ECT استفاده میشود. همچنین فنوباربیتال بیش از سایر باربیتوراتها در درمان حملات تشنجی به کار میرود.
مصرف بیش از حد باربیتوراتها میتواند به راحتی منجر به مرگ بشود. باربیتوراتها علاوه بر پایین بودن شاخص درمانی خطر چشمگیری نیز به خاطر احتمال تحمل و وابستگی دارند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹، سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
بوسپیرون (Buspar)
این دارو در درمان اختلالات اضطرابی به کار میرود. این دارو بر خلاف بنزودیازپینها و باربیتوراتها اثرات رخوتزایی، خوابآوری، شل کنندگی عضلات یا اثرات ضدتشنج ندارد. احتمال سوء مصرف این دارو پایین است و با پدیدههای ترک یا تخریب شناختی همراه نیست. اثرات این دارو بر اعضای غیر از مغز، ناچیز است.
این دارو در درمان اختلال اضطراب فراگیر موثر است و در مقایسه با بنزودیازپینها، اثرات بوسپیرون با تاخیر بیشتر (۲ تا ۴ هفته بعد از شروع درمان) ظاهر شده و ایجاد شنگولی و سرخوشی نمیکند. این دارو در درمان پانیک و فوبی اجتماعی موثر نیست، اما ممکن است برانگیختگی افزایش یافته و فلش بکهای ناشی از اختلال استرس پس از سانحه را کم کند. شایعترین عوارض بوسپیرون سردرد، سرگیجه، تهوع و ندرتا بیخوابی است. این دارو هیچگونه رخوتی به بار نمیآورد(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹، سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
داروهای ضدافسردگی
داروهای سه حلقهای و چهار حلقهای شامل:
-
آمی تریپتیلین Amitriptyline
-
کلومی پرامین Clomipramine
-
داکسپین Doxepin
-
ایمی پرامین Imipramine
-
تریمی پرامین Trimipramine
-
آموگزاپین Amoxapine
-
ماپروتیلین Moprotiline
-
نورتریپ تیلین Nortriptyline
-
پروتریپ تیلین Protriptyline
-
دزی پرامین Desipramine
-
مهارکنندههای اختصاصی با جذب سروتونین SSRIs
-
فلوکستین Prozac
-
سیتالوپرام Celexa
-
اس سیتالوپرام Lexapro
-
فلووکسامین Luvox
-
پاروکستین Paxil
-
سرترالین Zoloft
مهارکنندههای آنزیم مونوآمینو اکسیداز MAOI
-
فنلزین Nardil
-
ایزوکربوکساید Marplan
-
ترانیل سیپرومین Parnate
-
سلژیلین Eldepryl
-
موکلوبماید Manerix
مهارکنندههای انتخابی بازجذب سروتونین- نوراپی نفرین SNRIs
-
ونلافاکستین Effexor
-
دولوکستین Cymbalta
-
بوپروپیونBupropion
داروهای ضدافسردگی سه حلقهای و چهار حلقهای
این داروها سابقه طولانی در روانپزشکی دارند و از اواسط قرن بیستم وارد بازار شدند. جذب خوراکی اغلب سه حلقهایها و چهارحلقهایها کامل است و غلظت پلاسمایی آنها ظرف ۲ تا ۸ ساعت به اوج خود میرسد و نیمه عمر آنها ۱۰ تا ۷۰ ساعت است. سوخت و ساز این داروها در کبد صورت میگیرد. این داروها را به دلیل تداخل دارویی باید در مصرف با داروهایی از قبیل کینیدین، سایمتیدین، فلوکستین، سرترالین، پاروکستین، فنوتیازین، کاربامازپین و داروهای ضدآریتمی نوع پروپوفنون و فلکائینید مورد توجه داشت. مکانیسم این داروهای این گونه است که بازجذب نوراپی نفرین و سروتونین را مهار میکنند.
درمان حمله افسردگی عمده و درمان پیشگیرانه افسردگی عمده از موارد مصرف اصلی داروهای سه و چهار حلقهای است. این داروها در درمان افسردگی بیماران دچار اختلال دو قطبی نوع یک، نیز موثرند. افسردگی همراه با بیماریهای عمومی (افسردگی ثانویه) ممکن است به درمان با این داروها پاسخ دهند. ایمی پرامین بیشتر از سایر سه حلقهایها برای درمان اختلال هول همراه با بازار هراسی به کار برده شده است. همچنین موثرترین دارو برای درمان اختلال وسواسی- اجباری کلومی پرامین و SSRIs میباشند. هم اختلال بیاشتهایی عصبی و هم جوع عصبی به نحو موفقیتآمیزی با ایمی پرامین و دزی پرامین درمان شدهاند.
یکی از عوارض عمده داروهای سه و چهار حلقهای و سایر ضدافسردگیها، احتمال ایجاد حمله شیدایی در بیماران دارای سابقه اختلال دو قطبی و نیز بیمارانی است که آسیبپذیر بوده و ممکن است دچار شیدایی یا نیمهشیدایی شوند. همچنین عوارض ضدکولینرژیک این داروها ممکن است موجب عوارضی از جمله خشکی دهان، یبوست، تاری دید و احتباس ادرار گردد. رخوت، از اثرات شایع این داروها بوده و در مواردی که بیخوابی، خود، از مشکلات بیمار است میتواند خوشایند نیز باشد(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
مهارکنندههای اختصاصی بازجذب سروتونین (SSRIs)
شش مورد از SSRIs خط اول درمان افسردگی را تشکیل میدهند. از سال ۱۹۸۷ تاکنون فلوکستین (PROZAC) به تنهایی رایجترین داروی ضدافسردگی در سراسر جهان بوده است. بعد از عرضه فلوکستین به بازار، نگرشهای موجود در مورد درمان افسردگی تغییر پیدا کرد، چرا که علی رغم وجود عوارضی، این داروها، عموما بهتر از درمانهای موجود در آن زمان نظیر ضدافسردگیهای سه حلقهای (TCAs) و مهارکنندههای مونوآمین اکسیداز (MAOIs) تحمل میشدند و نحوه مصرف آن ها راحت بود. بعدا SSRIs های دیگری عرضه شدند که خصوصیات اساسی مانند فلوکستین داشتند. سپس علاوه بر درمان افسردگی، از این دسته دارویی در درمان اختلال وسواسی- جبری (OCD) اختلال هول (panic) اختلال اضطراب اجتماعی، اختلال خوردن و اختلال ملال پیش از قاعدگی و اختلال اضطراب فراگیر استفاده و مورد تایید قرار گرفت. به نظر میرسد همه مهارکنندههای انتخابی بازجذب سروتونین در درمان اختلالات فوق، اثربخشی مشابهای داشته باشند. سرترالین (ZOLOFT)، پاروکستین (PAXIL)، سیتالوپرام (CELEXA)، اسیتالوپرم (LEXAPRO) هم SSRIs دیگری هستند که برای درمان بیماری افسردگی تائید شدهاند. فلووکسامین اگرچه یک داروی ضدافسردگی موثر است، ولی فقط برای درمان اختلال وسواس فکری- جبری تائید شده است.
SSRIs ، برای طیف گستردهای از اختلالات اضطرابی هم موثرند. این داروها پس از مصرف خوراکی به خوبی جذب میشوند و پس از ۴ تا ۸ ساعت به حداکثر غلظت خود میرسند فلوکستین بیشترین نیمه عمر را دارد که ۲ تا ۳ روز است(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
مصرف SSRIs به همراه غذا تاثیری بر جذب آنها نداشته و میتواند میزان بروز تهوع و استفراغ ناشی از آنها را کاهش دهد.
فواید بالینی داروهای SSRIs ناشی از مهار نسبتا انتخابی سروتونین و اثر ناچیز آنها بر بازجذب نوراپی نفرین و دوپامین است. مصرف فلوکستین، سرترالین، پاروکستین و سیتالوپرام برای درمان افسردگی جمعیت عمومی، سالمندان، افراد مبتلا به بیماریهای طبی، و در زمان بارداری توصیه شده است. حداکثر کارایی داروهای مهارکننده بازجذب سروتونین- نوراپی نفرین نظیر ونلافاکسین و دولوکستین یا داروهای سه حلقهای برای درمان افسردگی شدید یا مالیخولیایی غالبا بیش از داروهای SSRIs میباشد. در رابطه با تجویز SSRIs ،اگر بیماری به یکی از این داروها پاسخ نداد، قبل از تجویز سایر ضدافسردگیها بهتر است ابتدا سایر داروهای خانواده SSRIs مورد امتحان قرار گیرد(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
در مقایسه با داروهای ضدافسردگی سه حلقهای، درجاتی از عصبانیت یا بیقراری، اختلالات خواب، علایم گوارشی، و احتمالا عوارض جانبی جنسی در افرادی که تحت درمان با داروهای SSRIs قرار گرفتهاند، شایعتر از کسانی است که با داروهای سه حلقهای درمان شدهاند. مصرف داروهای SSRIs در اکثر قریب به اتفاق افرادی که در معرض خودکشی قرار دارند، سبب کاهش این خطر میشود. تعداد کمی از افراد به دنبال مصرف فلوکستین به شکل قابل ملاحظهای دچار اضطراب و بیقراری میشوند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
از SSRIs میتوان در درمان اختلالات اضطرابی نیز استفاده کرد. فلووکسامین، پاروکستین و سرترالین در درمان OCD به کار میروند. همچنین مصرف فلووکسامین و سرترالین برای درمان OCD کودکان سن ۶ تا ۱۷ سال تائید شده است. به طور کلی دوز موثر SSRIs برای درمان اختلالات وسواسی بالاتر از دوز این داروها برای بیماری افسردگی است. این داروها برای اختلالاتی که دارای جرح غیرانتحاری خود نظیر وسواس کندن مو، کندن ابرو، ناخن جویدن، کندن وسواسی لکههای پوست و بریدن نسوج بدن و همچنین اختلالاتی از قبیل قماربازی بیمارگون، خرید وسواسی، دزدی بیمارگون، خود بیمار انگاری و بدریختی بدنی شکل، نیز مفیدند.
این داروها در درمان اختلال پانیک، فوبی اجتماعی، اختلال آسیب پس از سانحه و اختلال اضطراب فراگیر، پر اشتهایی عصبی و سایر اختلال خوردن و چاقی و درمان اختلال ملال پیش قاعدگی موثرند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
تمام داروهای SSRIs ،کژکاری جنسی ایجاد میکنند. مهار جنسی شایعترین عارضه مصرف طولانی مدت با این داروهاست. شایعترین شکایات گوارشی ناشی از این داروها عبارتند از: تهوع، اسهال، بیاشتهایی، نفخ و سوءهاضمه. فلوکستین بیش از سایر داروهای SSRIs به خصوص در چند هفته اول درمان باعث بروز اضطراب میشود. اما این اثرات اولیه پس از چند هفته به کاهش کلی اضطراب منجر میشوند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
این داروها در سال ۱۹۵۷ به عنوان ضدافسردگی عرضه شدند در درمان اختلال افسردگی و اختلال هول (پانیک) موثرند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
مهارکنندههای مونوآمینو اکسیداز (MAOIs)
مهارکنندههای مونوآمینواکسیداز داروهای ضداضطراب و ضدافسردگی موثری هستند، اما به دلیل لزوم رعایت احتیاطهای غذایی برای جلوگیری از بروز بحران فشار خون ناشی از افزایش تیرامین کمتر از سایر ضدافسردگیها مورد استفاده قرار میگیرند. این داروها با مهار آنزیم تجزیه کننده آمینها، میزان آنها را افزایش میدهند. امروزه این داروها در موارد مقاوم به درمان به کار میروند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
خانواده جدیدی از مهارکنندههای برگشتپذیر (RIMA) MAO عرضه شدهاند؛ نظیر موکلوبماید و بفلوکساتون، که نیاز به محدودیت غذایی چندانی ندارد. البته این داروها در بسیاری کشورها موجود نیستند.
MAOIs علاوه بر اینکه اثراتی بر خلق افسرده دارند موجب به هم ریختگیهایی در خواب، کمخوابی، بیخوابی، خوابآلودگی روزانه و کاهش چشمگیر در خواب REM میشوند.
MAOIs برای درمان اختلال پانیک به همراه آگورا فوبیا، اختلال استرس پس از سانحه، جمعیت هراسی و اختلال درد آتیپیک صورت و میگرن موثرند. شایعترین عوارض MAOIs عبارتند از افت وضعیتی فشار خون، افزایش وزن، کژکاری جنسی و بیخوابی. در رابطه با این دارو افراد باید از رژیم غذایی تیرامیندار (مثل پنیر و ماهی) خودداری کنند.
MAOIs را نباید هرگز با ضدافسردگیهایی که سطح سروتونین را بالا میبرند مثل (SSRIs) و داروهای بالابرنده فشار خون مصرف کرد، بلکه باید بین شروع داروی بعدی و آخرین وعده مصرف MAOIs ، حداقل ۱۴ روز فاصله باشد تا بدن بتواند آنزیمهای مونوآمینو اکسیداز را بازسازی کند (کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
مهارکنندههای انتخابی بازجذب سروتونین- نوراپی نفرین
ونلافاکسین Effexor
ونلافاکسین، یک داروی ضدافسردگی موثر با شروع سریع است. این دارو یکی از موثرترین داروهایی است که برای افسردگی توام با تظاهرات مالیخولیایی به کار میرود. این دارو ،مهارکننده انتخابی سه نوع آمین بیوژن سروتونین، نوراپی نفرین و به میزان کمتری دوپامین است و برخلاف TCAs اثری برروی گیرنده های موسکارینی، نیکوتینی، هیستامینرژیک، اپیوئیدی یا آدرنرژیک ندارد(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
این دارو برای درمان افسردگی اساسی و اختلال اضطراب فراگیر و اضطراب اجتماعی بکار میرود. بسیاری از افراد افسرده پس از دو هفته به مصرف آن پاسخ میدهند این زمان کوتاهتر از زمانی است که برای SSRIs لازم است. بنابراین دوزهای بالای ونلافاکسین برای افراد شدیدا بدحالی که نیازمند پاسخ درمانی سریع هستند یک درمان ترجیحی محسوب میشود. دوز معمولی برای شروع درمان افسردگی ۷۵ میلیگرم میباشد شایعترین عوارض جانبی این دارو عبارتند از: خوابآلودگی، تهوع، خشکی دهان، گیجی و عصبانیت. همانند SSRIs نباید تا ۱۴ روز پس از مصرف MAOIs این دارو را مصرف کرد(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
دولوکستین(Doloxetine)
این دارو مهارکننده انتخابی بازجذب سروتونین و نوراپی نفرین است که در درمان افسردگی اساسی موثر میباشد. این دارو به خوبی از طریق دستگاه گوارش جذب شده و نیمه عمر آن حدود ۱۲ ساعت است. این دارو برای افسردگی اساسی و درد نوروپاتیک محیطی تائید شده است. شایعترین عوارض جانبی آن شامل خشکی دهان، تهوع و بیخوابی است. در حال حاضر درباره مصرف این دارو در زنان باردار و شیرده اطلاعاتی در دست نیست(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
بوپروپیون (Bupropion)
برخلاف سایر ضدافسردگیهای موجود، بوپروپیون بر سیستم سروتونین اثری ندارد. مورد مصرف این دارو درمان افسردگی و ترک سیگار است. این دارو تنها دارویی است که توسط اداره دارو و غذای ایالات متحده (FDA) برای پیشگیری از دورههای افسردگی فصلی در بیماران دچار اختلال عاطفی فصلی (SAD) تائید شده است. این دارو دارای عوارض جانبی بسیاراندک بوده و در میان داروهای ضدافسردگی، مهار عملکرد جنسی، رخوتزایی و افزایش وزن توسط این دارو بسیار ناچیز است. بعضی بیماران در شروع درمان با این دارو دچار اضطراب و سراسیمگی میشوند. این دارو از طریق دستگاه گوارش به خوبی جذب شده و نیمه عمر آن از ۸ تا ۴۰ ساعت متغیر است شایعترین عوارض جانبی این دارو عبارتند از: سردرد، بیخوابی، شکایات تنفسی فوقانی و حالت تهوع. مزیت این دارو نسبت به SSRIs اینست که عملا فاقد هرگونه عوارض جانبی بر عملکرد جنسی میباشد. میزان تشنج ناشی از این دارو مشابه سایر ضدافسردگیها است. به طور کلی مصرف بیش از حد این دارو در مقایسه با سایر ضدافسردگیها (SSRIs) از خطرات کمتری برخوردار است(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
داروهای آنتیسایکوتیک
داروهای ضدروانپریشی (Antipsychotics)
آنتاگونیستهای گیرنده دوپامین (DRA): داروهای ضد روانپریش تیپیک عبارتند از:
-
کلروپرومازین (THORAZINE)
-
هالوپریدول Haldol
-
تیوریدازین Mellaril
-
فلوفنازین Permitil
-
پیموزاید Orap
-
نیوتکسین Nxvane
-
پرفنازین Tvilafon
-
تری فلوپرازین Stelazine
آنتاگونیستهای سروتونین- دوپامین ضدجنونهای آتپیک (SDA) عبارتند از:
-
ریسپریدول Risperdal
-
الانزاپین Zyprexa
-
کوئتیاپین Seroquel
-
کلوزاپین Clozaril
-
زیپراسیدون Geodone
آنتاگونیستهای گیرنده دوپامین (DRA): داروهای ضد روانپریش متعارف (تپیک)
کلروپرومازین (THORAZINE) نخستین دارویی بود که به میزان چشمگیر و پایداری علایم روانپرشی را کاهش میداد. تمامی آنتاگونیستهای دوپامین پس از مصرف خوراکی جذب خوبی دارند و معمولا ۱ تا ۴ ساعت بعد از مصرف خوراکی و ۳۰ تا ۶۰ دقیقه پس از مصرف تزریقی داروهای فوق حداکثر غلظت پلاسمایی را به دست میآورند. مصرف سیگار، قهوه، آنتیاسیدها و غذا در جذب این داروها تداخل ایجاد میکند.
آنتاگونیستهای گیرنده دوپامین هم در درمان کوتاهمدت و هم بلندمدت اسکیزوفرنی و اسکیزوافکتیو موثرند. این داروها بیشتر بر روی علایم مثبت مانند توهمات، هذیانها و سراسیمگی موثرند. علایم منفی کمتر بهبود مییابند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
DRA ها در درمان علایم شیدایی حاد، نیز موثرند از آنجا که اثرات داروهای ضدشیدایی در درمان علایم حاد معمولا دیرتر از داروهای ضد روانپریش ظاهر میشود، روش استاندارد آن است که ابتدا داروهای DRA و یا SDA با لیتیوم، لاموتریجین یا کاربامازپین ترکیب شوند و سپس به تدریج داروی ضدروانپریش قطع شود(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
تلفیق یک داروی ضد روانپریش و یک داروی ضدافسردگی یکی از درمانهای انتخابی اختلال افسردگی اساسی با خصایص سایکوتیک است. در بیماران شدیدا سراسیمه و خشن صرفنظر از تشخیص، میتوان داروهای DRA را تجویز کرد. سایر موارد مصرف DRAها اختلال هذیانی، سندرم توره، اختلال شخصیت مرزی، دمانس و دلیریوم، اختلال روانپریشی ناشی از مواد و اسکیزوفرنی کودکان میباشد. عوارض عصبی آنتاگونیستهای گیرنده دوپامین عبارتند از سندرمهای خارج هرمی حاد، ناآرامی، دیستونی حاد، پارکینسونیسم ناشی از دارو، سندرم نورولپتیک بدخیم، دیس کینزی و دیس تونی دیررس و تومور اطراف دهان(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
باربیتوراتها ممکن است سوخت و ساز آنتاگونیستهای دوپامین را کم کنند و آنتاگونیستهای گیرنده دوپامین ممکن است آستانه تشنج بیمار را پایین بیاورند. داروهای سه حلقهای و SSRIsها با آنتاگونیستهای گیرنده دوپامین تداخل کرده و منجر به افزایش سطح هر دو دارو میشوند.
معمولا بیمار را پس از اولین حمله روانپریشانه باید یک تا دو سال تحت درمان روانپریشی نگه داشت. پس از دومین حمله درمان روانپریشی را باید تا پنج سال ادامه داد، پس از سومین حمله باید به فکر درمان نگهدارنده مادامالعمر افتاد. البته هر ۶- ۱۲ ماه یکبار میتوان اقدام به کاهش۲۰ درصد مصرف روزانه دارو کرد(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹، آلبر، هان و ریست، ۲۰۰۵).
آنتاگونیستهای سروتونین- دوپامین (SDA)
داروهای ضد روانپرشی غیرمتعارف (آتیپیک)
آنتاگونیستهای سروتونین- دوپامین (SADs) ضدجنون جدید یا آتیپیک هم نامیده میشوند و عبارتند از: ریسپریدون، اولانزاپین، کوئتیاپین، کلوزاپین، و زیپراسیدون. این داروها دو دسته از علائم تیپیک اسکیزوفرنیا را بهبود میبخشند: ۱- علائم مثبت نظیر توهمات، هذیانها، تفکر آشفته، و بیقراری؛ ۲- علائم منفی نظیر مردم گریزی، عاطفه سطحی، عدم احساس لذت، فقر تکلم، کاتاتونی و تخریب شناختی. SADs با خطر کمتر علائم خارج هرمی همراه هستند تا آنتاگونیستهای گیرنده دوپامین، و این امر نیاز به مصرف همزمان داروهای آنتیکولینرژیک را (با اثرات نامطلوبشان) مرتفع میسازد(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
SADs برای درمان اختلالات خلقی با ویژگیهای سایکوتیک یا مانیک و آشفتگیهای رفتاری مربوط به دمانس هم مورد استفاده قرار میگیرند. از اولانزاپین برای درمان کوتاهمدت دورههای مانیک مربوط به اختلالهای خلقی دو قطبی I استفاده میشود. تمام این داروها به استثناء کلوزاپین، که به دلیل اثرات نامطلوب خونی، مستلزم آزمایش خون هفتگی است، داروهای ردیف اول شمرده میشوند. داروی ضدجنون آتپیک جدیدی به نام آری پیپرازول، با مکانیزم تاثیر متفاوت، آگونیست نسبی با دوپامین، از اثربخشی و ایمنی بسیار نزدیک به SADs برخوردار است(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
این داروها، آنتاگونیستهای سروتونین- دوپامین نامیده میشوند، چون نه تنها بلوک کننده گیرندههای دوپامینی هستند، بلکه گیرندههای سروتونینی را هم بلوک میکنند. این داروها ترکیبی متنوعی از میل ترکیبی به گیرندهها دارند و سهم نسبی تداخل با هرگیرنده، در اثرات بالینی نامعلوم است.
ریسپریدون به صورت قرصهای ۱، ۲، ۳ و ۴ میلیگرمی و محلول خوراکی با غلظت ۱ میلیگرم در میلیلیتر و همچنین به شکل تزریقی طولانی اثر قابل وصول است. نیمه عمر ترکیبی ریسپریدون و ۹ هیدروکسی ریسپریدون حدود ۲۰ ساعت است و با دوز یک بار در روز موثر میباشد. ریسپریدون یک آنتاگونیست گیرنده سروتونینی ۵-HT۲A ، دوپامین D۲ ؛ a۱ و a۲ آدرنرژیک و هیستامین H۱ است. میل ترکیبی پایینی برای گیرندههای b آدرنرژیک و کولینرژیک موسکارینیک دارد. هر چند مثل هالوپریدول یک آنتاگونیست قوی گیرندههای D۲ است، بسیار کمتر از آن در انسان علائم خارج هرمی ایجاد میکند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
اولانزاپین: به صورت قرصهای ۵/۲، ۵، ۵/۷،۱۰، ۱۵ و ۲۰ میلیگرم قابل وصول است. نیمه عمر دارو حدود ۳۰ ساعت است. بنابراین با دوز یک بار در روز موثر است. اولانزاپین یک آنتاگونیست موثر گیرندههای ۵-HT۱A، ۵-HT۲A ،D۱ ، D۲ و D۴؛ موسکارینی M۱ تا M۳ و هیستامینی H۱ است. (سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷).
کوئتیاپین: به صورت قرصهای ۲۵، ۱۰۰، ۲۰۰ قابل وصول است. نیمه عمر حالت ثابت آن ۶ ساعت است. و دوزاژ بهینه دو یا سه بار در روز است. کوئتیاپین آنتاگونیست گیرنده ۵-HT۲A و ۵-HT۶ ، D۱ ، D۲ ، H۱ و a۱ و a۲ آدرنرژیک است (سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷).
کلوزاپین: به صورت قرص های ۲۵ و ۱۰۰ میلیگرم قابل وصول است. نیمه عمر حالت ثابت ۱۰ تا ۱۶ ساعت است و با دوز دو بار در روز ظرف ۳ تا ۴ روز حاصل میگردد. کلوزاپین یک آنتاگونیست موثر گیرندههای ۵-HT۲A ، D۱ ، D۳ و D۴ و a (مخصوصا a۱ است) (سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷).
زیپراسیدون: زیپراسیدون خوراکی باید با ۴۰ میلیگرم در روز با دو دوز منقسم شروع شود. نیمه عمر حالت ثابت ۵ تا ۱۰ ساعت است که ظرف سه روز حاصل میگردد و دوز دوبار در روز ضرورت دارد. زیپراسیدون یک آنتاگونیست گیرنده ۵-HT۱D، ۵-HT۲A ، ۵-HT۲C، D۲ ، D۳ و D۴؛ a۱ و H۱ است (سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷).
آریپیپرازول: تخمین زده میشود که بین ۱۵ تا ۳۰ میلیگرم در روز باشد. آنتاگونیست سروتونین- دوپامین نیست؛ بلکه آنتاگونیست نسبی گیرنده دوپامینی D۲ است. (سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷).
اختلالات سایکوتیک: SADs برای درمان سایکوتیکهای حاد و مزمن نظیر اسکیزوفرنیک و اختلالات اسکیزوافکتیو موثر است. همچنین برای درمان افسردگی سایکوتیک و سایکوتیک ثانوی بر ضربه مغز، دمانس یا درمانهای دارویی هم موثرند. برای درمان علائم مثبت اسکیزوفرنیک در حد سایکوتیک های تیپیک یا بهتر از آنها و برای علائم منفی آشکارا برتر از آنتاگونیستهای گیرنده دوپامین هستند(سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷).
اختلالات خلقی: SADs برای کنترل ابتدایی بیقراری در جریان دورههای مانیک مفید است، اما برای کنترل بلندمدت اختلالات دو قطبی تاثیری کمتر از لیتیوم، والپروئیت و کاربامازپین دارد. اولانزاپین برای درمان مانیای حاد با دوزهای ۱۰ تا ۱۵ میلیگرم در روز مورد تائید FDA است. SADs در مداوای اختلال اسکیزوافکتیو موثرند (سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷).
سایر موارد استفاده: SADs برای درمان اختلالات طیف اوتیستیک، سایکوتیک مربوط به دمانس، اختلال توره، بیماری هانتینگتون و سندرم لش نیهان موثر هستند. ریسپریدون والانزاپین برای کنترل پرخاشگری و رجح خویشتن در کودکان مورد استفاده قرار گرفتهاند. این داروها، همچنین با سمپاتومیتیکهایی نظیر متیل- فنیدیت یا دکستروآمفتامین برای درمان ADHD کودکانی که دچار اختلال بیاعتنایی مقابلهای با اختلال سلوک هستند مصرف شدهاند. SADs، مخصوصا اولانزاپین، کوئتیاپین و کلوزایپین در مبتلایان به دیسکنزی دیررس شدید تاثیر مفید دارند. درمان با SADs خطر خودکشی و مسمومیت با آب را در بیماران اسکیزوفرنیک کاهش میدهد. بیماران مبتلا به اختلال وسواس- خبری به SADs پاسخ میدهند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹، سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
عوارض دارویی:
ریسپریدون: علائم خارج هرمی، افزایش وزن، اضطراب، تهوع و استفراغ، رینیت، اختلال کارکرد نعوظ، اختلال ارگاسمی و افزایش پیگمانتاسیون.
اولانزاپین: خوابآلودگی، خشکی دهان، سرگیجه، یبوست، سوء هاضمه و افزایش اشتها و لرزش.
کوئتیاپین: شایعترین علائم عبارتند از: خوابآلودگی، هیپوتانسیون وضعیتی و احساس سرگیجه، که عملا گذرا هستند. در ۲۳ درصد از افراد افزایش خفیف وزن مشاهده میشود، افزایش مختصر ضربان قلب، یبوست و بالا رفتن موقت ترانس آمنیازهای کبدی.
کلوزاپین: شایعترین علائم عبارتند از: خوابآلودگی، سنکوب، تاکیکاردی، هیپوتانسیون، تغییرات الکتروکاردیوگرام، تهوع و استفراغ، لکوپنی، گرانولوسیتوپنی، اگواتولوسیتوز و تب که در ۱ درصد مشاهده میشود.
زیپراسیدون: شایعترین علائم عبارتند از: خوابآلودگی، سردرد، سرگیجه، تهوع و احساس سبکی در سر.
پیپرازول: با خطر پایینتر علائم خارج هرمی، خوابآوری مختصر، حداقل افزایش وزن، عدم طولانی شدن QT همراه است(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹، سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
تداخلهای دارویی
مسکنهای CNS، الکل، یا داروهای سه حلقهای در تجویز توام با SADs ممکن است خطر تشنج، خوابآلودگی و اثرات قلبی را بالاتر ببرد. داروهای ضدفشار خون ممکن است هیپوتانسیون اورتوستاتیک ناشی از SADs را تشدید کند. تجویز توام بنزودیازپینها و SADs ممکن است با افزایش خطر بروز هیپوتانسیون اورتوستاتیک ، سنکوپ و ضعف تنفسی همراه باشد(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹، سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
دوزاژ و رهنمودهای بالینی
ریسپریدون، اولانزاپین، کوئتیاپین و زیپراسیدون برای مداوای دوره سایکوتیک اولیه داروهای مناسبی هستند، در حالی که کلوزاپین برای افراد مقاوم به تمام داروهای ضدجنون دیگر انتخاب میشود. اگر شخص با یا SADs اول پاسخ ندهد، سایر SADs، آری پیپرازول باید آزمایش شود. معمولا ۴ تا ۶ هفته وقت لازم است که ظاهر SADs حداکثر تاثیر درمانی برسند. پس از ثابت شدن اثر، دوزاژ را مطابق تحمل بیمار میتوان کاهش داد. استفاده از SADs را باید با دوز پایین شروع و تدریجا تا دوز درمانی افزایش داد. افزایش تدریجی دوز با بروز احتمالی هیپوتانسیون، سنکوپ و خوابآلودگی الزامی میسازد؛ اگر افزایش دوز تدریجی باشد بیماران معمولا نسبت به این اثرات جانبی تحمل پیدا میکنند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹، سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
تعویض از داروی ضدجنون تیپیک به آتپیک
هر چند تعویض از یک آنتاگونیست گیرنده دوپامین به SDA ممکن است فوری صورت بگیرد، احتمالا عاقلانه است که ضمن قطع تدریجی آنتاگونیست گیرنده دوپامین دوز SDA تدریجا افزایش یابد. کلوزایپین و اولانزاپین هر دو اثرات کولینرژیک دارند و انتقال از یکی به دیگری با خطر کمتر اثرات انعکاسی کولینرژیک همراه است(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹، سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
داروهای تثبیت کننده خلق
-
لیتیوم (eskalith)
-
والپروات (Depakene)
-
کاربامارپین (Tegretol)
-
لاموتریژین (lamictal)
-
سایر داروهای تثبیت کننده خلق
لیتیوم
لیتیوم برای درمان کوتاه مدت و پیشگیری از اختلال دو قطبی نوع I و همچنین به عنوان داروی کمکی در درمان اختلال افسردگی اساسی به کار میرودنیمه عمر این دارو در حدود ۲۰ ساعت در افراد بالغ است و حدود ۷-۵ روز بعد از مصرف مرتب غلظت آن به حالت تعادل میرسد. مکانیسم اثرات لیتیوم در تثبیت خلق هنوز به طور کامل مشخص نشده است. لیتیوم تقریبا در ۸۰ درصد بیماران دچار اختلال دو قطبی سبب کنترل شیدایی حاد و پیشگیری از عود میشود. اثرات ضد شیدایی آن ظرف ۱ تا ۳ هفته ظاهر میشود، به همین دلیل معمولا در هفتههای اول یک بنزودیازیین یا یک آنتاگونیست گیرنده دوپامین، یا آنتاگونیست سروتونین- دوپامین یا اسید والپروئیک نیز تجویز میشود. لیتیوم برای درمان اختلال افسردگی اساسی و افسردگی توام با اختلال دو قطبی نوع I موثر است. در برخی افراد دچار اسکیزوفرنی که نمیتوانند داروهای ضد روانپریشی مصرف کنند ممکن است درمان لیتیوم به تنهایی مفید باشد. در بیماران مبتلا به اختلال اسکیزو افکتیو، احتمال پاسخدهی به لیتیوم در کسانی که علائم خلقی در آنها غلبه دارد، بیش از افرادی است که وجه غالب بیماریشان علائم روانپریشی است. لیتیوم در درمان فورانهای پرخاشگری در بیماران اسکیزوفرن، زندانیهای خشن، کودکان دچار اختلال سلوک و نیز پرخاشگری یا جرح خود در افراد دچار کمتوانی ذهنی نیز به کار برده میشود. برخی عوارض درمان با لیتیوم عبارتند از: علائم گوارشی، افزایش وزن، لرزش، خستگی و اختلالات خفیف شناختی، علائم گوارشی شامل تهوع، کاهش اشتها، استفراغ و اسهال، عوارض پوستی جوشهایی از نوع جوش غرور، مربوط به ریشه مو و لکهای دانهای، عوارض کلیوی، قلبی و تیروئیدی. تمام عوارض ذکر شده قابل پیشگیری و درمان بوده و ایجاد عوارض جدی که منجر به قطع مصرف داروی لیتیم توسط پزشک شود تقریبا نادر است. این دارو علیرغم قیمت ارزانی که دارد، داروی بسیار مناسبی است(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
والپروات
والپروات که به آن والپروائیک اسید نیز گفته میشود در درمان دوره های شیدایی یا مختلط در اختلال دوقطبی I به کار برده میشود. همچنین این دارو برای سایر بیماریها نیز مورد استفاده قرار میگیرد که شایعترین آنها، درمان اختلالات تشنجی و پیشگیری از میگرن میباشد. این دارو یک تا دو ساعت بعد از مصرف خوراکی جذب میشود. غلظت سرمی درمانی آن بین ۱۰۰- ۵۰ میکروگرم در میلیلیتر است. این دارو عمدتا در کبد به سوخت و ساز میرسد. این دارو برای درمان نگهدارنده دو قطبی نوع I موثر بوده و موجب بروز علائم شیدایی کمتر، خفیفتر و کوتاهتر میشود. همچنین این دارو در درمان بیمارانی که شیدایی ناشی از یک بیماری طبی عمومی دارند و همچنین در بیمارانی که به طور همزمان دچار سوء مصرف مواد یا حملات پانیک (وحشت) هستند، نیز استفاده میشود. درمان با والپروات عموما به خوبی تحمل میشود و خطری ندارد. دو عارضهای که وخیمترین عوارض درمان با والپروات هستند کبد و لوزالمعده را درگیر میکنند که البته شایع نیستند. یکماه پس از شروع درمان و سپس هر ۶ تا ۲۴ ماه، انجام آزمایشهای شمارش گلبول سفید و پلاکت و اندازهگیری ترانس آمیتازهای کبد انجام میشود. عوارض شایع مصرف دارویی والپروات عوارض مربوطه به دستگاه گوارش است که عبارتند از: تهوع، استفراغ و اسهال که معمولا در ماه اول درمان بیش از همه روی میدهند. افزایش وزن نیز از عوارض شایع بهویژه در درمان طولانی مدت است(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
کاربامازپین
این دارو ابتدا برای درمان صرع تجویز میشد سپس برای درمان اختلالات خلقی نیز مورد توجه قرار گرفت.
امروزه این دارو به عنوان یک داروی تنظیمکننده خلق به خصوص اختلال دو قطبی II، اختلال اسکیزوافکتیو و شیدایی ملالت بار مورد توجه قرار میگیرد. گروهی از بیماران دچار افسردگی حادِ مقاوم به درمان، به خوبی به درمان با کاربامازپین جواب میدهند. این دارو برای کنترل رفتارهای تکانشی و پرخاشگرانه در هر سنی از خردسال تا سالخورده موثر است. شایعترین عوارض داروی کاربامازپین شامل عوارض خفیف گوارشی (تهوع، استفراغ، ناراحتی معده یبوست، اسهال و بیاشتهایی) و عوارض دستگاه عصبی مرکزی (خواب آلودگی و آتاکسی) است. برخی عوارض کمتر شایع عبارتند از: اختلالات خونی که در یک نفر از هر ۰۰۰/۱۲۵ نفر اتفاق میافتد و همچنین عوارض پوستی در ۱۵-۱۰% در بیماران تحت درمان با کاربامازیین در سه هفته اول درمان بروز میکند که خوشخیماند و در موارد نادری، مشکلات جدی ایجاد میکنند(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
لاموتریژین
لاموتریژین ابتدا به عنوان یک داروی ضد صرع در بزرگسالان و کودکان تولید شد. سپس در سال ۲۰۰۳ اداره دارو و غذای ایالات متحده (FDA) کاربرد آن را برای اختلال دو قطبی نوع I تایید کرد. هر چند در درمان نگهدارنده و در مواردی که از لیتیوم استفاده میشود، میتوان لاموتریژین را به کار برد، اما این دارو هیچگونه عوارض عصبی یا متابولیک عمده ایجاد نمیکند و برخلاف لیتیوم اثر چندانی بر مانیای حاد ندارد. لاموتریژین کاملا جذب میشود و نیمه عمر پلاسمائی آن در حالت پایدار ۲۵ ساعت است بنابراین میتوان آن را یکبار در روز مصرف نمود. لاموتریژین در درمان نگهدارنده اختلال دوقطبی کاربرد دارد و فواصل بین افسردگی و شیدایی را طولانی میکند هر چند این دارو در طولانی کردن فواصل دورههای افسردگی موثرتر از دورههای شیدایی است. از این دارو در درمان اختلال شخصیت مرزی و درمان سندرومهای مختلف درد نیز استفاده میشود. لاموتریژین به خوبی تحمل میشود. فقدان افزایش وزن و رخوتزایی جنبه شایان توجه این داروست. عوارض شایع این دارو شامل سرگیجه، آناکسی، خوابآلودگی، سردرد، دوبینی، تاری دید و تهوع است که معمولا خفیفاند. تنها عارضهای که مایه نگرانی است بثورات پوستی است که گاهی بسیار شدید است. مشخص شده است در صورتی که دوز آغاز درمان و سرعت افزایش این دارو به آرامی صورت پذیرد، احتمال بثورات پوستی کاهش مییابد. تجویز لاموتریژین همراه با والپروات خطر بثورات جلدی را افزایش میدهد(کلتنر و فولکس، ۲۰۰۵؛ استین، لرر و استال، ۲۰۰۵؛ جانیکاک و همکاران، ۲۰۰۱ ، سادوک و سادوک و رویز، ۲۰۰۹،سادوک و سادوک،۲۰۰۷؛ آلبر، هان و ریست، ۲۰۰۵).
بیوفیدبک و رفتاردرمانی
بیوفیدبک چیست؟
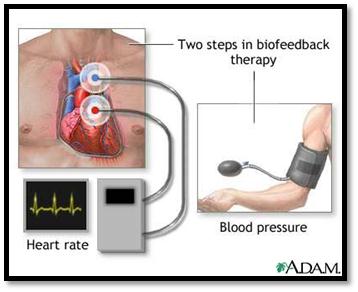 بیوفیدبک، فرایند یادگیری کنترل هشیارانۀ کارکردهای فیزیولوژیک با استفاده از دستگاه است. کارکردهای خودکار به وسیله دستگاه عصبی خودمختار(ANS) تنظیم میشوند(دورند و بارلو، ۲۰۰۹، نانکه و ریف، ۲۰۰۴، فلوریموند، ۲۰۰۹، باسماجیان، ۱۹۷۹). می دانیم که ANS به دو سیستم سمپاتیک و پاراسمپاتیک تقسیم میشود.
بیوفیدبک، فرایند یادگیری کنترل هشیارانۀ کارکردهای فیزیولوژیک با استفاده از دستگاه است. کارکردهای خودکار به وسیله دستگاه عصبی خودمختار(ANS) تنظیم میشوند(دورند و بارلو، ۲۰۰۹، نانکه و ریف، ۲۰۰۴، فلوریموند، ۲۰۰۹، باسماجیان، ۱۹۷۹). می دانیم که ANS به دو سیستم سمپاتیک و پاراسمپاتیک تقسیم میشود.
اما هشیاری متضمن دو چیز است:
-
وارسی :پردازش اطلاعات دریافتی از محیط، کار اصلی دستگاههای حسی است و به این وسیله از آنچه در محیط یا در درونمان میگذرد آگاه میشویم. در عین حال نمیتوانیم به همه محرکهایی که به حواس ما میرسند توجه کنیم، زیرا در این صورت با کوهی از اطلاعات روبرو میشویم. به همین علت، هشیاری آدمی بر برخی از محرکها متمرکز میشود و بقیه را نادیده میگیرد. بنابراین توجه ما انتخابی است(دورند و بارلو، ۲۰۰۹، نانکه و ریف، ۲۰۰۴، فلوریموند، ۲۰۰۹، باسماجیان، ۱۹۷۹).
|
سیستم سمپاتیک، غالب در حال فعالیت و استرس |
سیستم پاراسمپاتیک، غالب در حال استراحت و ریلکسیشن |
|
افزایش بتا |
افزایش موج آلفا ـ در موارد شدید تتا |
|
گشادی مردمک چشم |
کوچک شدن مردمک چشم |
|
پالس سریع خون |
پالس آهسته خون |
|
افزایش فشار خون |
کاهش فشار خون |
|
تنفس سریع |
افزایش جریان خون به سمت اندامهای داخلی |
|
افزایش خون در مغز |
|
|
افزایش آدرنالین در خون |
۲-کنترل
کنترل، برنامهریزی، راهاندازی و هدایت اعمال، کارکردهای دیگر هشیاری است.
اما همه اعمال آدمی لزوماً بر پایه تصمیمات هشیارانه نیست. در رویدادهای ذهنی، هم فرایندهای هشیار و هم فرایندهای ناهشیار دخالت دارند و بسیاری از تصمیمها و اعمال آدمی به کلی خارج از حیطه هشیاری انجام میگیرد.
آموزش بیوفیدبک مستلزم اتصال سنسورهایی به بدن است تا بدین وسیله سیگنالهای زیستی مانند آنهایی که توسط عضلات تولید میشوند، غدد عرق، دمای بدن و ریتم قلب، جمعآوری و دریافت گردند. علائم زیستی به مراجع بازخورد داده میشوند و مراجع لحظه به لحظه از تغییراتی که زیر سنسورها اتفاق میافتد آگاه میشود (بوسیله اطلاعات). این اطلاعات ممکن است در شکل صداهای شنیداری، نمایشگرهای آنالوگ یا دیجیتال یا تصاویر کامپیوتری باشند. هدف از این کار بدست آوردن کنترل ذهنی روی فرایندهای بیولوژیک نیمه هشیار است. بیوفیدبک یک مهارت خود- تنظیمی است: مراجع میآموزد که انواع مختلفی از کارکردهای دستگاه عصبی خودمختار (ANS) را تنظیم کند. بیوفیدبک در واقع احساس قویتری از خود به وجود میآورد. مقاومت در برابر درمانگر یک مسئله مهم در درمان است. مقاومت در برابر فیدبک منجر به کاهش آن خواهد شد، نه مداخله بیشتر درمانگر. سرزنش کردن به دلیل شکست در درمان به درمانگر، افراد خانواده یا …. فرافکنی نمیشود. بیوفیدبک مراجع را آزاد میگذارد تا به اکتشاف کارهای درون خود بپردازد(دورند و بارلو، ۲۰۰۹، نانکه و ریف، ۲۰۰۴، فلوریموند، ۲۰۰۹، باسماجیان، ۱۹۷۹).
بیوفیدبک شکلی از شرطیسازی عامل میباشد؛ تقویت تنها زمانی صورت میگیرد که مراجع پاسخ صحیح را از خود نشان میدهد. این تقویت در شکل یک صدا یا یک تصویر کامپیوتری ممکن است اتفاق بیفتد. وقتی توانایی یادگیری افراد تحت آموزش بیوفیدبک به چالش کشیده میشود بهتر یاد میگیرند. آموزشی که خیلی ساده یا خیلی سخت باشد از ایجاد تغییر ناکام میماند(دورند و بارلو، ۲۰۰۹، نانکه و ریف، ۲۰۰۴، فلوریموند، ۲۰۰۹، باسماجیان، ۱۹۷۹).
تاریخچه بیوفیدبک
نیل میلر، روانشناس و دانشمند علوم عصبی که در اواسط قرن بیستم در دانشگاه ییل کار میکرد، به عنوان پدر بیوفیدبک مدرن شناخته میشود. او در جریان یک اتفاق هنگام انجام آزمایشهای خود روی موشهای صحرایی درباره شرطیسازی کلاسیک، موفق به کشف اصول اولیه بیوفیدبک شد. او و تیمش فهمیدند که با تحریک مرکز لذت در مغز یک موش فلج به وسیله الکتریسیته، امکان این وجود دارد که بتوان آنها را برای کنترل آثار متفاوتی از جمله ضربان قلب، فشار خون، دمای بدن و… آموزش داد. تا آن زمان متخصصین اعتقاد داشتند که فرایندهای فیزیولوژیک (مانند ضربان قلب) منحصراً در کنترل دستگاه عصبی خودمختار میباشند.
دکتر المرگرین بعضی تحقیقات ریشهای روی محدوده خودتنظیمی انسان در فرایندهایی که بطور طبیعی با ذهن ناهشیار کنترل میشوند انجام داد واین تکنیکها را با موفقیت در درمان سردردهای میگرنی و فشارخون بالا به کار برد(دورند و بارلو، ۲۰۰۹، نانکه و ریف، ۲۰۰۴، فلوریموند، ۲۰۰۹، باسماجیان، ۱۹۷۹).
انواع بیوفیدبک
ماهیت بیوفیدبک تحت دو عنوان اصلی ارائه میگردد(دورند و بارلو، ۲۰۰۹، نانکه و ریف، ۲۰۰۴، فلوریموند، ۲۰۰۹، باسماجیان، ۱۹۷۹).
-
بیوفیدبک محیطی-یا بیوفیدبک برای بدن- این بیوفیدبک مربوط به دستگاه عصبی محیطی (PNS) است بخصوص شاخههای سمپاتیک و پاراسمپاتیک آن.
سه نوع از انواع بیوفیدبک محیطی عبارتند از:
-
پاسخ الکتریکی پوست
-
آموزش دمای پوست
-
الکترومایوگرافی یاEMG
-
نوروفیدبک که مربوط به فعالیت داخل مغز است:
-
نوروفیدبک (فعالیت الکتریکی)
-
هموانسفالوگرافی
(جریان خون مغزی) (دموس)
شرح خلاصه ای از مهمترین انواع بیوفیدبک
الکترومایوگراف
الکترومایوگراف، کاربرد وسیعی در درمان بوسیله بیوفیدبک دارد. در این روش از تعدادی الکترود برای اندازهگیری پتانسیل عمل ماهیچه استفاده میشود. این پتانسیلهای عمل تنش عضلانی را موجب میگردند. بیمار با مشاهده عینی تنش به وسیله EMG، ادراک آن بصورت ذهنی را فرا میگیرد و در نتیجه میآموزد که آن را کنترل کند. به این ترتیب EMG به عنوان یک تکنیک آرمیدگی مورد استفاده قرار میگیرد(دورند و بارلو، ۲۰۰۹، نانکه و ریف، ۲۰۰۴، فلوریموند، ۲۰۰۹، باسماجیان، ۱۹۷۹).
دمافیدبک (بیوفیدبک حرارتی)
یک مقاومت گرمایی (ترمیستور) به انگشت یا بافت پشت شخص متصل شده و دمای بدن او را اندازه میگیرد. به دلیل ارتباطی که بین افت دمای بدن و احساس استرس وجود دارد، دمای پایین بدن نشانه این است که باید ریلکسیشن را آغاز نمود(انگر و گلوریزل، ۲۰۰۴، نانکه و ریف، ۲۰۰۴).
الکترودرموگراف
در این روش، سنسورهایی فعالیت غده عرق را اندازه میگیرند. میزان مقاومت الکتریکی اندازهگیری شده روی پوست، سطح اضطراب را نشان میدهد. از این روش برای درمان اختلالات هیجانی مانند فوبیها، اضطراب، لکنت زبان و… استفاده میشود(دورند و بارلو، ۲۰۰۹، نانکه و ریف، ۲۰۰۴، فلوریموند، ۲۰۰۹، باسماجیان، ۱۹۷۹).
پاسخ الکتریکی پوست
جریان الکتریکی بسیار ضعیفی در پوست وجود دارد که افراد قادر به درک آن نیستند. هرچه فرد از نظر هیجانی برانگیختهتر باشد، فعالیت غدد عرقی بیشتر خواهد بود. وجود عرق روی پوست مقاومت الکتریکی پوست را کاهش داده و باعث افزایش جریان الکتریکی خواهد شد. GSR در درمان فوبیا، اضطراب، تعریق شدید و… کاربرد دارد. ورزشکاران نیز از این دستگاه جهت کاهش بیقراری و اضطراب قبل از مسابقات بهره میبرند(دورند و بارلو، ۲۰۰۹، نانکه و ریف، ۲۰۰۴، فلوریموند، ۲۰۰۹، باسماجیان، ۱۹۷۹).
هموانسفالوگرافی
روشی برای اندازهگیری غیرمستقیم فعالیت نورونها در مغز است. دارای ۲ نوع مختلف NIR و PIR میباشد. نوع NIR، تفاوت رنگ در نور منعکس شده از جمجمه را (براساس میزان نسبی خون اکسیژندار و خون بدون اکسیژن) اندازه میگیرد. نوع PIR، گرمای تابیده شده از جمجمه را در شرایط مختلف اندازهگیری میکند. با کمک این روش میتوان فعالیت مغزی را تنظیم کرد. HEG در درمان اضطراب، هراس، افسردگی، میگرن، خستگی مزمن و نیز ارتقاء عملکرد مغزی کاربرد دارد (دورند و بارلو، ۲۰۰۹، نانکه و ریف، ۲۰۰۴، فلوریموند، ۲۰۰۹، باسماجیان، ۱۹۷۹).
رفتارگرایی:
رویکرد رفتاری از دهه ۱۹۵۰ و اوایل دهه ۱۹۶۰ آغاز شد. سابقه آن به فعالیتهای پاولف در قرن ۱۹ باز میگردد. رویکرد در رفتارگرایی با فعالیتهای واتسون و اسکینر توسعه پیدا کرد. این جنبش با استفاده از اصول شرطیسازی کلاسیک و کنشگر، رویکردی به درمان و درک رفتار ایجاد کرده است که بسیار هم مقبول واقع شده است(کوری، ترجمه سید محمدی، ۱۳۸۸، کورسینی، ۲۰۰۹).
این رویکرد، رفتار آشکار و قابل ملاحظه را تنها چیزی میداند که قابل بررسی است، بنابراین آن را موضوع روانشناسی قرار داده است. اسکینر قبول داشت که احساسات و رفتار وجود دارند، اما معتقد بود که موجب رفتار و اعمال ما نمیشوند. او روابط علت و معلولی، شرایط محیطی و قابل مشاهده را مرتبط با رفتار میدانست. اسکینر معتقد بود که به حالتهای درونی ذهن و انگیزه توجه زیادی شده است ولی نمیتوان آنها را مستقیما مورد مشاهده قرار داد این در حالی است که شرایط محیطی را میتوان مشاهده و تغییر داد. رویکرد رفتارگرایی اعتقاد دارد که اکثر رفتارهای انسان یاد گرفته شدهاند، انسانها اصولا نه خوب هستند نه بد، بلکه زندگی را با صفحه سفیدی آغاز میکنند و تحت تاثیر یادگیریها و شرایط محیطی رفتار آنها شکل میگیرد. در این رویکرد اعتقاد بر این است که انسانها به محرکهای محیطی پاسخ داده و این پاسخها رفتار آنها را ایجاد میکنند. رفتارها و الگوهای رفتاری از طریق تعامل با محیط یاد گرفته میشوند. الگوی اصلی که رفتارگرایی از طریق آن شکلگیری رفتار را توجیه میکند الگوی یادگیری محرک- پاسخ (S- R) است که بعدها به الگوی محرک- ارگانیزم- پاسخ (S-O- R) تغییر کرد. در الگوی اول شخصیت و رفتار فرد را ناشی از نوع پاسخهایی میدانند که فرد در قابل محرکهای مختلف محیطی از خود بروز میدهد. در الگوی دوم نوع تعبیر و تفسیر و برداشت فرد از محرکها عامل مهمی در تعیین نوع پاسخها و بنابراین چگونگی رفتار و شخصیت وی به شمار میآید. بنابراین شخصیت و رفتار افراد تابع محیطی قرار میگیرد که در آن رشد مییابد. رفتارگرایان مفهوم اراده آزاد را انکار میکنند و اعتقاد ندارند که فرد میتواند به شیوهای رفتار کند که به حوادث پیشین وابسته نباشد. رفتار از اعمال ارادی ناشی نمیشود، بلکه مانند هر پدیده دیگری که قابل مشاهده است به شکل قانونمند تعیین شدهاند قابل بررسی علمی است. رفتارگرایان اضطراب و اختلالات رواننژادی را رفتاری آموخته شده میدانند که براساس شرطیسازی ایجاد میشود(کوری، ترجمه سید محمدی، ۱۳۸۸، کورسینی، ۲۰۰۹).
آلبرت بندورا در دهه ۱۹۶۰ نظریه یادگیری اجتماعی را به وجود آورد که در آن شرطی سازی کلاسیک و کنشگر را با یادگیری مشاهدهای ترکیب میکرد. او شناخت را کانون توجه رفتارگرایی قرار داد. بعدها در دهه ۱۹۷۰ و ۱۹۸۰ روانشناسی رفتارگرایی توسعه و رشد پیدا کرد و حتی از مفاهیم اولیه نظریه یادگیری فراتر رفت. به نقش هیجانها در تغییر درمانی و نقش عوامل زیستی در اختلالات روانی توجه بیشتری شد و باعث ایجاد تحولات عمدهای نظیر پیدایش درمانهای رفتاری- شناختی و استفاده از فنون رفتاری در پیشگیری درمان اختلالهای جهانی گردید.
هدف اصلی در رفتار درمانی تغییر رفتار از طریق فراهم ساختن شرایط جدید برای یادگیری است اهداف درمان با کمک مشاور و توسط فرد مراجع انتخاب میگردد. در رفتار درمانی هدف آن است که رفتارهای ناسازگار مراجع به رفتارهای سازگار و مناسب تغییر یابد.
همچنین باید زمینه لازم برای آموختن رفتارهای مطلوبی که فرد آنها را نیاموخته است فراهم گردد و آنها را بیاموزد. بنابراین جلسه مشاوره به عنوان فرآیندی در نظر گرفته میشود که در آن باید رفتارهای نامناسب خنثی شده و رفتارهای مطلوب و سازگارانه جایگزین آنها گردد و به عبارتی رفتار نامطلوب به رفتار مطلوب تغییر کند. در این رویکرد، درمانگران نقش فعالی دارند و بخش عمدهای از این نقش شامل آموزش دادن مهارتهای عینی از طریق آموزش الگوبرداری و بازخورد عملکرد است. به درمانجویان تکالیف رفتاری خاصی ارائه میشود تا در فواصل بین جلسات آنها را اجرا کنند(کوری، ترجمه سید محمدی، ۱۳۸۸، کورسینی، ۲۰۰۹).
فرآیند رفتاردرمانی شامل مراحل منظمی به شرح زیر است:
۱- سنجش:
هدف از انجام این مرحله، تشخیص است. اینکه مراجع در حال حاضر چه میکند چه مشکلات رفتاری دارد و اطلاعات مربوط به تحصیلات، وضعیت شغلی، خانوادگی و اجتماعی مراجع، مواردی هستند که در این مرحله مورد تجزیه و تحلیل و بررسی قرار میگیرند.
۲- هدفگذاری:
در این مرحله با استفاده از اطلاعات به دست آمده از مرحله اول، مراجع به همراه درمانگر اهداف درمان را تعیین میکند. به عبارت بهتر اهداف رفتاری، یعنی رفتارهایی را که باید تغییر دهند، مشخص میکنند.
۳- مرحله سوم: اجرای فنون و تکنیکها:
در رویکرد رفتاری برای تغییر رفتار و ایجاد در رفتار مطلوب از فنون متعددی نظیر شرطیسازی خاموشی رفتار، حذف رفتار، حساسیتزدایی منظم، غرقهسازی، تقویت مثبت و منفی، شکلدهی به رفتار، الگوبرداری، آموزش آرمیدگی و … استفاده میشود.
۴- ارزیابی نهایی:
در این مرحله رفتار درمانگر هدفهای رفتاری آموخته شده را مورد مشاهده و ارزیابی قرار میدهد. هدف از این مرحله آن است که ببینیم اهداف رفتاری تا چه حدی برآورد شدهاند، به عبارتی مراجع در تغییر رفتار نامطلوب و ایجاد در رفتارهای سازگارانه و مطلوب تا چه حدی موفق بوده است.
شرطیسازی فعال (کنشگر یا عاملی)
در فرآیند شرطیسازی فعال (کنشگر یا عاملی)، رفتاری که از سوی ارگانیسم روی میدهد، از طریق پیامدها و رویدادهای بعدی که ارایه میشوند، تقویت شده و یا از بین میرود. این رویدادها میتوانند ارائه چیزی به ارگانیسم باشد که خواستار آن است و یا رها کردن ارگانیسم از چیزی که از آن بیزار است. در این دو حالت، رفتاری که از ارگانیسم سر میزند، تقویت شده و نیرومند میگردد. به این معنا که احتمال اینکه آن رفتار در موقعیتهای مشابه دوباره تکرار شود، افزایش مییابد. اسکینر بیان میکرد چنانچه رفتار ارگانیسم منجر به پیامد مطلوب گردد، تقویت از نوع مثبت است و اگر رفتار ارگانیسم وی را از چیز نامطلوبی برهاند، تقویت منفی خواهد بود. اما چنانچه رفتار ارگانیسم، پیامد نامطلوبی به همراه داشته باشد، منجر به کاهش رفتار خواهد شد، که به این حالت تنبیه رفتار گفته میشود. اسکینر علاوه بر تقویت و تنبیه که اولی منجر به تکرار رفتار و دومی باعث کاهش رفتار ارگانیسم میگردد، خاموشی رفتار را نیز بیان میکند، به این معنا که اگر رفتاری را که با تقویت (چه مثبت چه منفی) افزایش یافته است، برای مدتی تقویت نکنیم، به تدریج از نیرومندی آن کاسته میشود و سرانجام به کلی متوقف میگردد. بنابراین اصل، سادهترین راه برای حذف رفتار، کشف و قطع منبع تقویتی آن است. یکی از مهمترین مسائلی که اسکینر در ارتباط با شرطیسازی کنشگر مطرح میکرد این بود که رفتار مطلوب در صورتی ایجاد خواهد شد که، در ابتدا محیط، آن را شکل دهد و برای این منظور اصل شکلدهی را مطرح نمود. به موجب این اصل، آزمایشگر یا محیط، ابتدا تقویتهای رفتار و سرانجام خود رفتار مطلوب را تقویت میکند(سیف، ۱۳۸۹).
غرقهسازی
غرقهسازی به مجموعه روشهایی گفته میشود که هدف تمامی آنها ایجاد خاموشی رفتار به شکلی اجباری است. تمام این روشها دارای یک وجه اشتراک بوده و آن این است که شخص را برای مدتی نسبتا طولانی در معرض محرک ترسآور یا اضطرابزا که همان محرک شرطی است، با شدت تمام قرار میدهند، اما این محرک در غیاب محرک غیرشرطی ظاهر میگردد. همچنین در این روشها، شرایط به گونهای تعبیه شده است که شخص نتواند از موقعیت محرک اجتناب کند. به این معنا که شرایط را به شکلی ایجاد میکنند که شخص حتما با محرک روبهرو میگردد. غرقهسازی در واقع به دلیل مشکلات و نواقصی که روش خاموشی رفتار، بهویژه در درمان هراسها داشت، ایجاد شد. زیرا در این روش برای درمان هراسها، افراد از تجارب ترسناک اجتناب میکنند و از آنجا که خاموشی، یک فرآیند فعال است و فرد باید به صورت داوطلبانه با محرک اضطرابآور روبهرو گردد تا ترس از بین رود، اجتناب فرد از روبهرو شدن با آنها، از خاموشی رفتار جلوگیری میکرد. حال آنکه در روش غرقهسازی این مواجه صورت میگردد. روشهای غرقهسازی یا به شکل واقعی انجام میگردند و یا به شکل تجسمی یا خیالی. غرقهسازی واقعی عبارت است از مواجهه طولانی با محرکهای اضطرابآور واقعی، مواجه ماندن با محرکهای ترسناک برای مدتی طولانی بدون انجام دادن رفتارهای اضطرابآور، باعث میشود که اضطراب به خودی خود کاهش یابد. در غرقهسازی به مراجعین اجازه نشان دادن پاسخها و واکنشهای ناسازگارانه معمول به موقعیتهای اضطرابزا داده نمیشود. روش غرقهسازی واقعی هم برای درمان هراسها و هم برای درمان اختلالات وسواسی به کار میرود. این روش در واقع ترکیبی از خاموشی پاسخگر و خاموشی کنشگر است. اصولا یادگیری پاسخهای اجتنابی، آمیزهای از شرطیسازی کلاسیک و شرطیسازی کنشگر است(سیف، ۱۳۸۹).
غرقهسازی تجسمی یا خیالی بر اصول مشابهی استوار است، با این تفاوت که به جای مواجهه با واقعیات زندگی روزمره، فرد با محرکهایی در ذهن و خیال خود مواجه میگردد. علت شکلگیری این روش، مشکلاتی بود که با غرقهسازی واقعی همراه بود. چرا که در برخی موارد روبهرویی مراجع با محرک ترسآور، به جای کاهش ترس و اضطراب، موجب افزایش ترس میگشت. امتیاز اصلی غرقهسازی تجسمی این است که محدودیتی به روی موقعیتهای اضطرابآور، وجود ندارد. در این روش از مراجع خواسته میشود تا به جای روبهرو شدن با محرک اضطراب اوربه طور واقعی، آن را در پیش خود و به طور خیالی تجسم کند. بهویژه در مواجهه با موقعیتهای نظیر سیل، زلزله، سقوط هواپیما و … که امکان آن وجود نداشته و یا غیراخلاقی هم هست. افرادی که اینچنین مسائلی را تجربه میکنند، اغلب نشانههای شدیدی از گناه، اضطراب، ترس و افسردگی را دارند.
عامل مهمی که در کاربرد این روش باید مورد توجه قرار گیرد، طول مدت تجسم محرک اضطرابزا است. چنانچه این مدت خیلی کوتاه باشد، اضطراب به جای کاهش یافتن، افزایش مییابد(سیف، ۱۳۸۹).
حساسیتزدایی منظم
این روش مبتنی بر اصول شرطیسازی کلاسیک بوده و اولین بار توسط ولپی برای درمان فوبیها ابداع شد. در این روش ابتدا واکنشهایی که با ترس و اضطراب مغایر هستند شناسایی شده و سپس از مراجع خواسته میشود که به صورت پیاپی موقعیتهای اضطرابآور را تجسم کرده و در عین حال از واکنشها و پاسخهای مغایر در این موقعیتها استفاده کند.
این روش شامل ۳ مرحله است. مرحله اول شامل تهیه لیستی از سلسله مراتب اضطراب است. برای این منظور، یک توالی از رویدادهای اضطرابزا در نظر گرفته میشود، بعد آنها را به ترتیب از خفیفترین تا شدیدترین مرتب میکنند. درمرحله دوم، درمانگر به مراجع روش آرمیدگی را آموزش میدهد تا حالت آرامش کامل را تجربه کند، حالتی عاری از اضطراب. در سومین مرحله، ابتدا مراجع حالتی از آرامش عمیق را تجربه کرده و بعد از او خواسته میشود تا خفیفترین رویداد از سلسله مراتب را تجسم کند. سپس رویداد بعدی و این کار تا تجربه تمام رویدادها در فهرست طول میکشد.
ولپی معتقد است که هرگاه یکی از رویدادهای فهرست، همراه با آرامش یعنی بدون تجربه اضطراب، توسط مراجع تجربه میگردد، بخشی از اضطراب همراه با آخرین رویداد که شدیدترین اضطراب را به همراه دارد خاموش میگردد. این روش به مراجع کمک میکند تا به موقعیتی نزدیک شود که قبلا به هنگام فکر کردن از آن میترسیده است. البته انجام این روش باید به شکل تدریجی و با احتیاط همراه باشد.
حساسیتزدایی منظم بعد از انجام مصاحبههای مقدماتی صورت میگیرد، وقت کافی باید به مراجع داده شود تا آرمیدگی را در جلسات درمان یاد بگیرد، آن را تمرین کرده و سلسله مراتب اضطراب را تهیه نماید. تکالیف خانگی و پیگیری، عناصر اصلی این روش هستند. مدت زمان جریان درمان بین ۵ تا ۳۰ جلسه ممکن است طول بکشد(سیف، ۱۳۸۹).
شکلدهی رفتار
شکلدهی رفتار، بر این اصل اساسی استوار است که معتقد است تمامی رفتارهای پیچیده، از تغییر شکل تدریجی رفتارهای ساده به وجود میآیند. نکته مهمی که در این روش باید به آن توجه کنیم، این است که چون رفتار مدنظر، از قبل در فرد وجود نداشته است، بنابراین نمیتوانیم انتظار داشته باشیم که در ابتدا رفتار مطلوب و دلخواه رخ دهد تا به تقویت آن بپردازیم. در این روش ابتدا یکی از رفتارهایی که تا حدی به رفتار مدنظر شباهت دارد را انتخاب کرده و نقطه آغازین کار را روی آن رفتار متمرکز میکنیم. روش شکلدهی رفتار بر فن تقویت تفکیکی استوار است(سیف، ۱۳۸۹).
در تقویت تفکیکی یا تفکیک پاسخ، تغییر دهنده رفتار، صرفا به تقویت بخشهایی از رفتار میپردازد که مفید و مناسب تشخیص دهد و از طریق تقویت نکردن، سایر رفتارها را خاموش میکند. این فن در واقع برای اصلاح تصمیم پاسخ نامناسب مورد استفاده قرار میگیرد. بنابراین شکلدهی رفتار تازه، با پاسخی آغاز میشود که از قبل در خزانه رفتار فرد وجود داشته و مستلزم تقویت تفکیکی تغییرات کوچک آن پاسخ در جهت رفتار نهایی است که سرانجام به آن رفتار میانجامد(سیف، ۱۳۸۹).
انزجار درمانی (شرطیسازی بیزاریآور)
شرطیسازی بیزاریآور یکی از روشهای درمانی انزجاری یا بیزاریآور است که عمدتا برای درمان الکلیسم، سیگار کشیدن، اعتیاد به مواد مخدر، انحرافات جنسی و پرخوری به کار می رود. زیربنای اصلی این روش، شرطیسازی تقابلی است، در شرطیسازی بیزاریآور، محرکت تقویتکننده رفتار نامطلوب، در اثر مجاورت با یک محرک بیزارکننده، توانایی فراخوانی رفتار نامطلوب را از دست میدهد، یعنی خاصیت تقویتیاش را از دست میدهد. برای مثال برای درمان اعتیاد به مشروبات الکلی، به شخص معتاد دارویی خورانده میشود که تهوعآور است. بلافاصله پیش از آنکه اثر دارو ظاهر شود، به او قدری مشروب الکلی داده میشود. یعنی منظره، بو ومزه مشروب الکلی، بلافاصله با حالت تهوع دنبال میشود. این همایندی مشروب الکلی با تهوع، چندین بار تکرار میشود تا اینکه سرانجام الکل به تنهایی موجب بروز تهوع میگردد و شخص معتاد از الکل بیزار میگردد(سیف، ۱۳۸۹).
نتایج مطالعات و پژوهشها نشان میدهد که این روش نتایج قطعی به دنبال نداشته است. کاربرد این روش برای درمان انحرافات جنسی بیش از درمان سیگار و الکل موثر بوده است. یکی از راههای موثرترکردن درمان بیزاریآور آن است که، پس از پایان یافتن دوره در همان اولیه، جلسات شرطی کردن مجدد گاه بهگاهی تکرار شده تا همین مساله مانع از به از سرگیری احتمالی رفتار نامطلوب گردد(سیف، ۱۳۸۹).
مطالعه موردی
توصیف مراجع
ریچارد ۵۶ ساله و برای درمان علائم افسردگی، هراس و اضطراب روزافزون به کلینیک مراجعه کرده است. ریچارد به دلیل ترسهایی که عمدتا منجر به حملات وحشتزدگی میشود، از ترک کردن منزل خود، اجتناب میکند. او ۱۰ حمله را در ماه گذشته گزارش داده است. ریچارد معتقد بود که این حملات هر دفعه شدیدتر هم میگردند، در طول جلسات، ریچارد نشان داد که حملات وحشتزدگی ناشی از ترسها، ممکن است باعث حمله قلبی در وی گردند. پدر ریچارد در سن ۵۶ سالگی در اثر حمله قلبی فوت کرده بود.
وضعیت سلامت ریچارد عالی است. او به دلیل حملات اخیر وحشتزدگی دو بار به اورژانس برده شده است. در هر دو مورد پزشکان به این نتیجه رسیدند که عملکرد قلبی ریچارد دارای مشکلاتی نشده است. با این حال ترس او از حملات وحشتزدگی و حملات قلبی افزایش یافته است و این مسائل باعث انزوای بیشتر او گردیده است، به طوری که تاثیرات زیادی روی عملکرد شغلی او به عنوان استاد در کالج مرکزی حرفه ای گردیده است. همسر ریچارد، لیندا، او را در جلسات آرامسازی همراهی میکند. هنگامی که ریچارد مراجعه کرده بود، رانندگی را کنار گذاشته بود و همسرش او را به جاهای مختلف میرساند(فلاناگان و فلاناگان، ۲۰۰۴)
فرآیندهای ارزیابی ریچارد
ابتدا ریچارد به دلیل اضطراب بالا مورد مصاحبهای قرار گرفت که براساس DSM- IV طراحی شده بود. این مصاحبه نیمه ساختاری نشان داد که علائم ونشانههای بالینی ریچارد با اختلال وحشتزدگی و هراس همخوانی بالایی دارد(فلاناگان و فلاناگان، ۲۰۰۴).
در طول مصاحبه، ریچارد را مورد ارزیابیهای متعددی برای بررسی کمی و کیفی نشانههای هراس و وحشتزدگی قرار دادند. عمده این ارزیابیها، با استفاده از ابزارهای خود گزارشدهی بود که در اختیار ریچارد قرار گرفتند.
این ابزارها مسائلی از قبیل طول مدت حملات، شدت حملات، بافت و زمینه شکلگیری حملات و نیمرخ هر کدام از حملات وحشتزدگی را که در طول ۱۰ روز گذشته رخ دادهاند، حتی آنهایی که در طول مدت جلسات مصاحبه رخ دادهاند را بررسی میکردند. برخی از ابزارهای مورد استفاده به شرح زیر هستند:
-
پرسشنامه حساسیت بدنی (چامبلس و همکاران، ۱۹۸۴؛به نقل از فلاناگان و فلانگان،۲۰۰۴).
-
پرسشنامه تحرک (چامبلس و همکاران ۱۹۸۵ ؛ به نقل از فلاناگان و فلانگان،۲۰۰۴).
-
پرسشنامه شناخت های هراس (چامبلس و همکاران، ۱۹۸۴ ؛به نقل از فلاناگان و فلانگان،۲۰۰۴).
مشاوره پزشکی
در مورد ریچارد به دو دلیل بررسی شرایط پزشکی او از اهمیت خاصی برخوردار بود. اول نشانههای وحشتزدگی و هراس میتواند تحت شرایط پزشکی خاص ایجاد شود. این شرایط میتواند شامل بیماری قلبی، دیابت، پرکاری تیروئید، افتادگی دریچه میترال، سکته و … باشد. دوم، بیشتر مراجعین که برای وحشتزدگی و هراس، درمان رفتاری دریافت میکنند، تقریبا همیشه از درمان دارویی نیز بهرهمند میگردند. هر چند که اخیرا به سختی میتوان مشخص کرد که اضافه کردن داروها (معمولا SSRI هایی از قبیل پروزاک، یاکسیل یا زولوفت) باعث افزایش بهره درمانهای رفتاری میگردد یا خیر. اضافه کردن درمانهای دارویی در ظاهر به برخی از مراجعین کمک میکند، اما در عین حال در برخی دیگر تاثیرات جانبی زیادی همراه با کاهش انگیزه و حساسیتهای فیزیکی به همراه داشته است.
در نهایت اینکه بهترین حالت این است که متخصص رفتاردرمانی با پزشکان در مورد اینکه ایا درمان دارویی میتواند برای مراجع خاصی مفید باشد یا خیر مشورت کند.
در مورد ریچارد، اطلاعات پزشکی وی نشان داد که ریچارد از نشانههای اولیه وحشتزدگی بیش از نشانههای ثانویه آن رنج میبرد و علائم نشان داد که او هیچ شرایط پزشکی خاصی که ممکن است باعث شکلگیری حملات وحشتزدگی و اضطراب وی شده باشد و یا آن را تداوم ببخشد، نداشته است.
به علاوه، بعد از یک جلسه مشاوره با ریچارد و پزشکش و با توجه به حساسیتهای جسمانی او به برخی داروها، نتیجه گرفته شد که درمان رفتاری بدون همراهی درمانهای دارویی انجام پذیرد(فلاناگان و فلاناگان، ۲۰۰۴).
گزیدهای از مصاحبه و شرایط درمان ریچارد
معمولا شکل جلسات درمانی رفتاری، ساختاریافته است. در مورد ریچارد درمانگر از ۵مولفه خاص که در درمان اختلال وحشتزدگی که به وسیله بارلو وکراسک (۱۹۸۹، ۱۹۹۲، دی کولا و کراسک، ۲۰۰۲ ؛به نقل از فلاناگان و فلانگان،۲۰۰۴) طراحی شده است، استفاده میکند. این ۵ مولفه عبارتند از:
-
آموزش درباره ماهیت اضطراب
-
بازآموزی تنفسی
-
بازسازی شناختی
-
نمایش انگیزشی
-
نمایش بصری
هر جلسه نیز شامل ۴ بخش است، ۱) بررسی کلی همراه با تکالیف خانگی ۲) اطلاعات آموزشی درباره درمان رفتاری و حملات وحشتزدگی ۳) تکالیف شناختی و رفتاری و ۴) مجموعه جدیدی از تکالیف خانگی.
هدف اصلی این پروتکل درمانی رفتاری این است که به ریچارد آموزش دهیم تا خود یک درمانگر شود.
جلسه اول و دوم: تکالیف خانگی ریچارد مورد بازبینی قرار گرفتند. در طول ۱۰ روز از زمانی که مصاحبه با ریچارد انجام شد، ریچارد در هفت مورد منزل را ترک نموده و ۴ بار دچار حملات وحشتزدگی گردید. به نظر میرسید مصرف کافئین ریچارد با نشانههای وحشتزدگی او ارتباط دارد: ۳ مورد از ۴ مورد حملات به وسیله کافئین، تسریع شده بودند. اولین حمله همراه با تپش قلب، سرگیجه، تنگی نفس، حساسیت به صداها و افکار فاجعهآمیز درباره مرگ و مردن همراه بود.
در ابتدای دو جلسه تمرکز بر روی آموزش در مورد فیزیولوژی اضطراب و حملات وحشتزدگی بود:
درمانگر: ریچارد، کارت در مورد تکالیف خانگی عالی بود، این موضوع نشون میده که میتونی درباره آنچه که الان زندگیت رو دچار مشکل کرده، فکر کنی واون روحل کنی تا وضعیت بهتر شود.
ریچارد: اوه، بله، ممنون.
درمانگر: یکی از اهداف اصلی ما برای امروز، صحبت درباره معنای نشانههای حملات است. اجازه بده، در این مورد شروع کنیم.
ریچارد: بسیار خوب، به نظر جالب میاد.
درمانگر: اولین مساله این است که صرفنظر از اینکه چقدر با حملات خود، احساس غریبی و ناراحتی داری، تمام این احساسات کاملا طبیعیه و البته انسانها این حملات را دقیقا همانطور که تو تجربه کردی، تجربه میکنند. نظرت در این مورد چیه.
ریچارد: ام، من همیشه تصور میکردم که وقتی که قلبم شروع به زدن میکند (تپش قلب) و احساس گیجی میکنم و همه این نشانهها را تجربه میکنم؛ این به این معناست که قرار است چیز بدی اتفاق بیفتد.
درمانگر: دقیقاً، واکنش وحشتزدگی درون انسان یک سیستم هشدار درونی است، بعضیها اون را پاسخ جنگ و گریز مینامند. وقتی که به شکل درستی کار کند، میتواند ابزار حیات بخش بسیار ارزشمندی باشد.این واکنش و هشدار میتواند فشار خون را افزایش داده، باعث تنیدگی ماهیچهها شده و شما را برای فرار یا مبارزه آماده کند. به نظر میرسد این مساله کمک میکند تا با خطرات بزرگ کنار بیایم: برای مثال وقتی که میخواهیم از خیابان عبور کنیم و ماشینی به طور مستقیم به سمت ما میآید، این ترسها، زنگ خطری میشود برای نجات ما. مشکل اصلی شما این است که زنگ خطرتون، بد کار میکند. شما باید، وقتی که بهش نیاز ندارید، خاموشش کنید. چون هشدار اشتباهی به شما میدهد. وقتی که حملات ترس و وحشتزدگی به شما دست میدهد، واقعا خطر بزرگی شما را تهدید میکند؟ در این مورد فکر کنید.
ریچارد: واقعا نه، اما وقتی که این احساس شروع میشود، احساس میکنم ممکن است دچار حمله قبلی شوم، درست همانند پدرم که در سن من دچار سکته شد.
درمانگر: پزشکان در این مورد چه میگویند؟
ریچارد: خب اونها به من گفتهاند که قلب من خوب است و خیلی هم خوب کار میکند.
درمانگر: پس هشدار اشتباه در مورد احساساتت دو بخش دارد. بخش اول شامل نشانه فیزیکی مانند افزایش ضربان قلب، سرگیجه، تنگی نفس و لرزش دستهاست. و بخش دوم شامل افکارت هستند: «من ممکن است در اثر حمله قلبی مثل پدرم بمیرم» و هر دوی این علائم، اشتباه هستند. در این جا هیچ خطر واقعی و بزرگی نیست و قلب تو هم خوب کار میکند، درسته؟
ریچارد: این اون چیزیه که اونا میگن.
درمانگر: بسیار خب، من میدونم این احساسات به شکل باور نکردنی احساسات ترسناک و وحشتناکی هستن و من انتظار ندارم که تو فورا به آنچه که من یا پزشکت میگوییم، باور کنی، زیرا تو این احساسات را واقعا تجربه میکنی و اونها به طورمرتب برای تو تکرار میشوند، اما اجازه بده یه قدم جلوتر برویم. اگر شما در سینما باشید و هشدار اشتباهی دریافت کنید، چه اتفاقی میافتد که اگر شما سر جای خود بنشینید با این آگاهی که صرفا یک هشدار اشتباه بوده، چه اتفاقی میافتد؟
ریچارد: اَ… ام، فکر میکنم اگه بقیه جمعیت بخوان از اونجا خارج شن، من هم کنترلم رواز دست میدهم.
درمانگر: عالیه. پس تو تا حدی احساس ترس میکنی، اما اجازه بده اینطور فرض کنیم که تحت هر شرایطی تو سر جات میمونی و احساس ترست رو هم داری. اما چون میدونی که هشدار اشتباهی بوده، طبیعتا میدونی که نیازی نیست از جات بپری و فرار کنی. در نهایت چه اتفاقی میافتد؟
ریچارد: حدس میزنم نظرتون اینکه در نهایت ترس خودش میره. درسته؟
درمانگر: بله، کاملا درسته، در مورد تو هم در نهایت قلبت، ضربان طبیعی خودش رو پیدا خواهد کرد، حساسیت شما هم طبیعی میشود و هشدارهای بدنی شما هم آرام آرام خاموش میشوند و به شکل نرمال عملکرد خود برمیگردند(فلاناگان و فلاناگان، ۲۰۰۴).
تشنج درمانی:
سابقه این درمان به قرن شانزدهم برمیگردد، یعنی زمانی که پزشکی سوئیسی به نام پاراسلسوس برای درمان بیماری روانپزشکی، از تشنج ناشی از کافور استفاده کرد (سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
در سال ۱۷۸۵ نخستین گزارش در مورد استفاده از القای تشنج ناشی از کافور برای درمان شیدایی منتشر شد. سپس در سال ۱۹۳۴ و با تزریق داخل عضلانی کافور در درمان اسکیزوفرنی کاتاتونیک، عصر جدید تشنج درمانی آغاز شد. در سال ۱۹۳۸ لوچیو سرلتی و اوگوبینی نخستین تشنجهای الکتریکی را در یک بیمار کاتاتونیک انجام دادند و نتایج درمانی مثبتی نیز دریافت نمودند. در سال ۱۹۴۰ الکتروشوکتراپی در ایالات متحده عرضه شد؛ در این سال در ابتدا برای جلوگیری از شکستگی استخوان ناشی از انقباضات عضلانی در هنگام الکتروشوک درمانی از محلول کورار جهت شل کردن عضلات استفاده می شد که بعدا با عرضه سوکسنیل کولین که یک شل کننده عضلانی کوتاه اثر است، این ماده جایگاه اصلی خود را در الکتروشوک درمانی پیدا کرد. در سال ۱۹۶۰ تخفیف تشنج با داروهای ضدتشنج، کارایی الکتروشوک را کاهش داد. در این مورد درمان در حد زیرآستانه تشنج، پاسخ بالینی ضعیفی ایجاد می کرد و بنابراین فرضیهای که فعالیت تشنجی را برای کارایی این روش درمانی لازم و کافی میدانست مورد تائید قرار گرفت (سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
در سال ۱۹۷۰ رایجترین شیوه کارگزاری الکترودهای دستگاه الکتروشوک به صورت یک طرفه در سمت راست مغز تدوین شد. در سال ۲۰۰۰ تشنج درمانی توسط اس.اچ. لیزا بنی و همکاران به وسیله تحریک مغناطیسی ایجاد شد (سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
یکی از قدیمیترین درمانهایی است که همواره در مورد بیماریهای روانی به کار میرفته است و همچنان نیز جزو مجموعه درمانهای نوین باقیمانده است. آمارهای نشان می دهد که سالانه حدود صدهزار بیمار در ایالات متحده ECT دریافت میکنند. عوارض مهم آن در زمینه نقصان حافظه و سردرگمی، عوامل اصلی محدودکننده کاربرد ECT محسوب میشوند. اما هر دوی این عوارض برگشتپذیرند و اکثر ابداعات ایجاد شده در فن ECT در طول ۲۰ سال گذشته به منظور کاهش این عوارض و در عین حال حفظ اثرات درمانی آن به عمل آمده است. پیشرفتهای جدید در متون ECT این امیدواری را به وجود آورده است که استفاده از ECT پذیرش بیشتری بیابد (سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
ایجاد تشنجی عمومی (جنرالیزه) و دو طرفه، لازمه اثرات مفید ECT است. بررسیهای انجام شده با PET (برش نگاری با نشر پوزیترون) چه در مورد جریان خون در مغز و چه در مورد مصرف گلوکز در آن، نشان میدهد در حین تشنج، جریان خون مغز، مصرف اکسیژن و گلوکز و نفوذپذیری سدخونی- مغزی افزایش مییابد. پس از تشنج جریان خون و سوخت و ساز گلوکز کاهش مییابد که احتمالا این کاهش در لوبهای پیشانی بارزتر است. برخی پژوهشها نشان دادهاند میزان کاهش سوخت و ساز مغزی با میزان پاسخ درمانی ارتباط دارد (سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
موارد کاربرد
۱-اختلال افسردگی اساسی (MDD)
شایعترین مورد استفاده از ECT ، اختلال افسردگی اساسی است؛ اختلالی که سریعترین و موثرترین درمان موجود آن نیز همین ECT است. نتایج بررسی ها و مطالعات نشان داده است که تا ۷۰% از بیمارانی که به داروهای ضدافسردگی جواب نمیدهند، ممکن است به ECT پاسخ مثبت بدهند.
ECT در افسردگی مربوط به اختلال افسردگی اساسی و نیز اختلال دو قطبی I موثر است. بیمارانی که ECT برای آنها خیلی ضرورت دارد عبارتند از: افراد دچار افسردگی شدید، دارای علائم روانپریشانه، دارای قصد خودکشی و کسانی که از خوردن اجتناب میکنند (سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
۲-حملات شیدایی (mania)
کاربرد ECT در درمان حملات شیدایی عموما به موقعیتهایی محدود میشود که همه رویکردهای دارویی موجود، ممنوعیتهای معینی داشته باشد. سریع بودن نسبی پاسخ ECT در بیمارانی که رفتار شیداگونه آنها سطوح خطرناکی از اتلاف قوا برایشان ایجاد کرده است مفید است (سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
۳- اسکیزوفرنی
ECT درمان مفید و موثری برای اسکیزوفرنی حاد است، ولی بر علائم اسکیزوفرنی مزمن تاثیری ندارد. بیماران اسکیزوفرنی که علائم مثبت برجسته کاتانونی یا علائم عاطفی دارند، به نظر میرسد بیش از بقیه به ECT پاسخ دهند (سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
۴-سایر موارد مصرف
ECT در درمان کاتانونی یعنی علامتی که در اختلالات خلقی، اسکیزوفرنی، اختلالات طبی و اختلالات عصبی وجود دارد موثر است. همچنین ECT در درمان روانپریشهای حملهای، روانپریشیهای نامعمول، اختلال وسواسی- جبری، دلیریوم و بیماریهای جنسی از قبیل سندروم بدخیم نورولپتیک و اختلالات تشنجی لاعلاج نیز مفید است(سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
بعلاوه در مورد زنان حامله افسردهای که، هم نیاز به درمان دارند و هم نمیتوانند دارو مصرف کنند، افراد سالمند یا دچار بیماریهای طبی که مصرف داروهای ضدافسردگی برایشان خالی از خطر نیست و برای کودکان و نوجوانانی که دچار افسردگی شدید بوده و تمایل به خودکشی دارند، شاید درمان انتخابی مفیدی باشد (سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
ECT را معمولا به صورت دو یا سه بار در هفته انجام میدهند. اگر ECT دو بار در هفته انجام شود اختلال حافظه کمتری در مقایسه با سه بار در هفته خواهد داشت. به طور کلی سیر درمان افسردگی اساسی میتواند بین ۱۲- ۶ جلسه، درمان حملات شیدایی ۲۰- ۸ جلسه و درمان اسکیزوفرنی ممکن است به بیش از ۱۵ جلسه احتیاج پیدا کند (سادوک و سادوک ۲۰۰۷، سادوک، سادوک و رویز، ۲۰۰۹، سمپل و همکاران، ۲۰۰۵).
روان- جراحی
روان جراحی شامل ایجاد تغییراتی در مغز به کمک جراحی است که هدف از انجام آن کاهش علائم آن دسته از بیماران روانپزشکی است که شدیدا بدحال بوده و تاکنون به درمانهای معمول پاسخ مناسب و کافی ندادهاند. به کمک روشهای روان جراحی در نواحی مشخصی از مغز ضایعه ایجاد میشود. از این روش در درمان اختلالات عصبی از قبیل صرع و اختلال درد مزمن نیز استفاده میکنند. سابقه این نوع عمل جراحی به سال ۱۹۳۵ باز میگردد.
رویکرد روان- جراحی برای درمان اختلالات روانی، اخیرا بار دیگر مورد توجه قرار گرفته است. این تمایل دوباره معلول چندین عامل است؛ از جمله بهبود بسیار زیادی که در روشهای فنی آن پیدا شده که امکان تخلیه دقیق ضایعات را فراهم نموده است، بهتر شدن تشخیصهای پس از عمل، ارزیابی جامع روانشناختی پیش و پس از عمل. استفاده از این روش توانسته است، هم جمعآوری دادههایی کامل در مورد پیگیری وضعیت بیماران را آسانتر کند و هم به شکل روزافزون اطلاعات زیادی درباره اساس کالبد شناختی عصبی برخی از اختلالات روانی، فراهم کند. کاربرد اصلی روان- جراحی آن است که اختلال روانی مزمن و ناتوان کنندهای وجود داشته باشد که به هیچ درمان دیگری پاسخ نداده باشد و همچنین اختلال مزبور باید به مدت ۵ سال تداوم داشته و در طی این مدت، انواع روشهای درمانی جایگزین، امتحان شده و موفقیتی بدست نداده باشند. طبق بررسیهای موجود، نوع مزمن و لاعلاج اختلال افسردگی اساسی و اختلال وسواس جبری، دو اختلالی هستند که طبق گزارشهای موجود بیشتر از همه اختلالات دیگر به روان جراحی پاسخ میدهند. این روش در درمان اسکیزوفرنی کاربردی ندارد و نیز در مورد حملات شیدایی نیز دادههای یکسانی وجود ندارد. اگر بیماران به خوبی انتخاب شده باشند در ۵۰ تا ۷۰ درصد موارد، بهبود چشمگیری با روان- جراحی بدست می آید. حداکثر ۳% از بیماران نیز وضعشان بدتر میشود. بهبوید اغلب تا ۱ الی ۲ سال پس از روان- جراحی ادامه یافته و پاسخدهی بیماران به رویکردهای دارویی و رفتاری بیش از زمانی خواهد بود که بیمار هنوز روان جراحی را تجریبه نکرده باشد. حداکثر در ۱% از بیماران تشنجهای بعد از جراحی رخ میدهد که با فتنتوئین مهار میشوند (سمپل و همکاران، ۲۰۰۵).

ممنونم آقای دکتر….مثل همیشه خیلی مفید بود..با تشکر
عا لی بود سپاس گزارم ساده وبا فهم بود
با سلام مطالب بسیار عالی بود سوال داشتم چگونه مطرح کنم؟شماره مطب یا آدرستان را برایم بفرستید
با تشکر
مرسی از مطالبتون,خیلی عالی بود,مطالب جدیدی دربارهCBT وطرحواره درمانی هم بگذارید.
با سلام نظرشما به همکاران روانشناس ارجاع گردید.موفق باشید.
آقا دکتر قائدی سلام
با سپاس از تلاش های شما در جهان مجازی و وقتی که میگذارید انشالله همیشه انرژیک و سلامت باشید و به دیگر بنده های خدا یاری برسانید
من از همدان براتون کامنت میذارم
بیش از ۱۳ سال هستش که فلوکستین رو به خاطر افسردگی مصرف میکنم و واقعا دیگه راضی نیستم مصرف کنم چون احساسات من رو کم میکنه و تقریبا بیخیال هستم خیلی مواقع
من دز ۲۰ مصرف میکنم
صبح ها شدیدا دچار ضعف خواب آلودگی و بیحالی میکنه من رو و اجازه فعالیت مناسب نمیده
چند سری دز رو ۱۰ کردم ولی احساس کردم که حالات افسردگی تشدید میشه
من نیاز به داروی مدرن تر و بدون ایجاد اعتیاد دارم که این حالات بسیار خفیف تر باشه مخصوصا حالت بی احساسی رو نداشته باشه
خواهش میکنم در صورت امکان من رو یاری کنید
من پیش دو دکتر متخصص در همدان درمان شدم دکتر قلعه ایها که کلومی پرامین تجویز کرد ۱۳ سال پیش و بعد دکتر رحیمی که که ۱۲ سال هستش داره فلوکستین رو تجوز میکنه
لطفا کامنت من رو منتشر نکنید
من میتونم هزینه ویزیت رو به حساب بانکی شما واریز کنم و به صورت تلفنی من رو ویزیت کنید در صورت امکان چون تهران اومدن برای من با توجه به اشتغال من سخت هست در حال حاضر
شماره تماس بنده هم ۰۹۱۰۸۹۰۸۹۹۰
باسپاس پژمان بختیاری
با سلام امکان ویزیت روانپزشکی تلفنی درهیچ مرکزروانپزشکی وجود ندارد .ویزیت روانپزشکی براساس مصاحبه بالینی است موفق باشید.
سلام خسته نباشید آقای دکتر
من ۱ ماهه که دچار اضطراب ترس هستم اوایل چند بار حمله پنیک بهم دست داد اما الان ۲۰ روزه که حمله ندارم ولی فقط شبا خیلی مضطربم احساس ترس از مرگ دارم و نا امیدی. هر ۲ ۳ روز یه بار فقط شبا نقسم تنگ میشه تپش قلبم بشدت میره بالا عرق میکنم دستام مور مور میشه حالت تهوه میگیرم موقع خوابم توی خواب تا صبح ۱۰ بار از خواب بعلت دتپش قلب بالا بیدار میشم قلبم بازو بسته میشه . اولش دکتر قلب رفتم بهم گفت تاکیکاردی قلبی دادی روزی یک عدد سوتالول و شبی یکی ۵ گرم زاناکس بهم داده بعدش پیش دکتر روانپزشک رفتم اون روزی ۲ تا تربفلورپرازین و یه قرص دیگه که الان یادم نیست بهم داد میخواستم ببینم همه رو بخورم یا فقط قرصای دکتر روانپزشک رو بخورم چرا تشخیص دکتر قلب تاکیکاردی بود ایا تشخیسش درسته و داروهای اونم بخورم
ممنون میشم جوابمو بدین مرسی
باسلام باید اطلاعات دقیق درموردبیماری ازپزشک خودتان بدست بیاورید.موفق باشید
دروود،مطالب بینهااایت عالی و جامع بود قربون دست و پنجتون لطفا ادرس مطب رو اعلام بفرمایید ممنون
ادرس ما درصفحه اخرسایت موجود است .ازلطف شما سپاسگذاریم.موفق باشید.
سلام و خسته نباشین
۲۷ سالمه.۴سال قبل بعلت اضطراب زیاد ک شاید بشه گفت شبیه اختلال وحشت زدگی بود ب روانپزشک مراجعه کردم و تحت دارو درمانی قرار گرفتم.اوایل ترانکوپین و لیتیوم مصرف میکردم با دوزی بالاتر از حالا و در حال حاضر حدود یک و نیم ساله ک به طور ثابت و دوز مشخص(کاربامازپین۲۰۰ یک عددصبح ویک عدد شب ، ونصف ترانکوپین ۱۰۰ یک عدد شب) مصرف میکنم.شکایت اصلی من اضطراب بود ک هنوز هم نه به شدت قبل اما در حد پایین همچنان پابرجاست.وتشخیص دکترم با توجه به داروها فکر میکنم بیماری دوقطبی باشه.(در مورد این موضوع و تشخیصشان با من صحبت نمیکنند.)
بشدت خواب الو شدم و دچار اضافه وزن بالا ب خصوص در این سال طوریکه وزنم قبلا ثابت بود ولی امسال بیشتر از ۱۰ کیلو اضافه وزن داشتم.این در حالیست ک ورزش ورژیم غذایی را هم وارد برنامه خود کردم.در این یکونیم الی دو ساله حالم به طور ثابت خوب بوده و هیچ مشکل خاصی نداشته ام.از پزشکم تقاضا کردم دوز داروها را کم کنند ولی ایشان با صلاح دید خودشان این کار را نکردند.
سوال بنده این است ک در صورت قطع مصرف دارو ممکن است دچار چه مشکلاتی شوم و ایا این کار خطرناک است ؟چون من واقعا از مصرف دارو در حالیکه مشکلی ندارم خسته شدم.
قطع داروبدون نظرپزشک اصلاتوصیه نمیشود.
قطع داروبدون نظرپزشک تجویز نمیشود
با سلام و احترام
مادرم با درد مور مور در پاها و دستهاش نمیتونه بخوابه. انگشتهای دستشهاش هینگام کارکردن بعضی اوقات قفل میشود گردنش هم درد میکنه پاهاش هم درد میکنه دکترمغز و اعصابش بهش دو قرص داده یکی فلوکستین ظهرها یک عدد و لاموتریژین شبها یکعدد . تمام صورتش پف کرده و خوابش کم شده. لطفا راهنماییم کنید قرصها برای چنین دردی مناسبه آیا راه درمان دیگه ای جز این قرصها وجود نداره؟ البته قبلش قرصهای دیگه ای مصرف کرده اما اونهار گذاشتند کنار / آیا روش ها سنتی برای این بیماری وجود نداره؟